
CÁC NGUYÊN LÍ TỔNG QUAN
– Chậm nhịp tim là những rối loạn nhịp thường gặp ở bệnh nhân nội trú khi tần số thất dưới 60 nhịp/phút.
– Giải phẫu hệ thống dẫn truyền
+ Nút xoang (SA node) là một tập hợp các tế bào tạo nhịp chuyên biệt nằm ở phía trên của tâm nhĩ phải. Dưới điều kiện bình thường, chúng tạo ra một sóng khử cực lan truyền xuống dưới và qua bên trái thông qua cơ nhĩ và các đường trong nút tạo ra co tâm nhĩ.
+ Sóng khử cực sau đó đi đến những nhóm tế bào chuyên biệt khác, là nút nhĩ thất (AV node), nằm phía dưới mặt nhĩ phải của vách liên nhĩ. Bình thường, nút nhĩ thất đóng vai trò như sự kết nối về mặt điện thế giữa tâm nhĩ và tâm thất.
+ Từ nút nhĩ thất, sóng khử cực đi xuống bó His, nằm ở trong phần màng vách liên thất và hình thành nên bó nhánh phải và bó nhánh trái trước khi thành các sợi Purkinje khử cực cho cơ thất còn lại.
NGUYÊN NHÂN
– Nguyên nhân thường gặp của chậm nhịp như trong hình 7-6.

CHẨN ĐOÁN
BIỂU HIỆN LÂM SÀNG
– Khi đánh giá một bệnh nhân nghi ngờ chậm nhịp, luôn phải sử dụng đầy đủ tiền sử, khám lâm sàng và các dữ liệu sẵn có để đánh giá sự ổn định, các triệu chứng, khả năng hồi phục, vị trí rối loạn và sự cần thiết của máy tạo nhịp tạm thời hay vĩnh viễn.
– Nếu bệnh nhân cho thấy dấu hiệu của giảm tưới máu (hạ huyết áp, lú lẫn, giảm ý thức, xanh tím,…), điều trị ngay lập tức theo phác đồ ACLS nên được thực hiện. Biểu hiện lâm sàng của chậm nhịp thì rất thay đổi, từ không triệu chứng đến các triệu chứng không đặc hiệu (đau đầu nhẹ, mệt mỏi, yếu cơ, giảm gắng sức) đến rõ ràng (ngất).
– Cần chú ý xem liệu các triệu chứng đang xuất hiện có một mối liên hệ tạm thời trực tiếp đến loạn nhịp. Những điểm về mặt tiền sử cần chú ý bao gồm:
+ Bệnh thiếu máu cơ tim, đặc biệt liên quan đến tuần hoàn bên phải, có thể làm tăng cường một số rối loạn chậm nhịp tim. Vì thế, các dấu hiệu và triệu chứng của hội chứng vành cấp nên luôn cần được khảo sát kĩ lưỡng.
+ Các trường hợp làm thúc đẩy (tiểu tiện, ho, đại tiện, hít phải các chất độc) xung quanh các cơn có thể giúp xác định một nguyên nhân thần kinh của chậm nhịp.
+ Nhịp nhanh tim, đặc biệt ở những bệnh nhân có rối loạn ở nút xoang, có thể theo sau bởi một khoảng dừng dài do sự suy nút xoang trong suốt nhịp nhanh tim. Trường hợp này thường được đề cập là một khoảng dừng chuyển nhịp.
+ Tiền sử của bệnh tim cấu trúc, suy giáp, ngưng thở khi ngủ, bệnh collagen mạch máu, nhiễm khuẩn (nhiễm khuẩn huyết, viêm nội tâm mạc, Lyme, Chagas), bệnh thâm nhiễm (amyloid, hemochromatosis và sarcoid), bệnh lí thần kinh – cơ và phẫu thuật tim mạch trước đó (thay van, sửa các rối loạn bẩm sinh) nên được thực hiện.
+ Thuốc nên được xem xét đặc biệt chú ý những loại thuốc ảnh hưởng đến nút xoang và nút nhĩ thất (như chẹn canxi, chẹn beta, digoxin).
– Sau khi huyết động ổn định, một khám lâm sàng kĩ lưỡng đặc biệt chú trọng là khám tim mạch và bất kì các dấu hiệu phù hợp với các bệnh phối hợp ở trên thì sẽ phù hợp.
TEST CHẨN ĐOÁN
Các xét nghiệm nên bao gồm điện giải và chức năng tuyến giáp ở hầu hết bệnh nhân. Mức digoxin và troponin hàng loạt nên được thực hiện khi có nghi ngờ phù hợp về mặt lâm sàng.
ĐIỆN TÂM ĐỒ
ECG 12 chuyển đạo là trụ cột để chẩn đoán và theo dõi vị trị gây loạn nhịp.
Chuyển đạo kéo dài từ các chuyển đoạn cung cấp một cái nhìn tốt nhất về hoạt động tâm nhĩ (II, III, aVF hoặc V1) nên được khám cẩn thận.
Cần chú ý nhấn mạnh trong việc xác định bằng chứng của rối loạn chức năng nút xoang (sóng P) hoặc bất thường dẫn truyền nhĩ thất (khoảng PR).
CÁC LƯU Ý ĐẶC BIỆT
Thông thường, các cơn chậm nhịp tạm thời và có chu kì; vì thế, một ECG thông thường có thể sẽ không đủ để có được hình ảnh của chậm nhịp. Một vài dạng theo dõi liên tục thì sẽ phải thực hiện.
– Ở những bệnh nhân nội trú, theo dõi từ xa liên tục có thể được thực hiện.
– Nếu theo dõi ở những bệnh nhân ngoại trú, theo dõi Holter 24 đến 72h có thể được sử dụng nếu các cơn xảy ra thường xuyên. Nếu không thường xuyên, một máy ghi sự kiện hoặc máy ghi cấy dưới da nên được cân nhắc.
– Cần thiết phải xem xét sự liên quan giữa triệu chứng và rối loạn nhịp tim phát hiện thông qua theo dõi liên tục. Vì thế, tầm quan trọng của nhật kí ghi chính xác triệu chứng ở những trường hợp chậm nhịp tạm thời nên được nhấn mạnh cho bệnh nhân.
Để đánh giá đáp ứng của nút xoang với gắng sức, cho bệnh nhân đi bộ ở hành lang hay cầu thang dưới sự theo dõi nghiêm ngặt thì rất dễ dàng và không tốn nhiều chi phí. Một ECG gắng sức có thể được chỉ định nếu cần thiết.
Một điện sinh lí tim cũng có thể được sử dụng để đánh giá chức năng nút xoang và dẫn truyền nhĩ thất, nhưng nó hiếm khi cần nếu nhịp đã được phát hiện ra thông qua các công cụ không xâm lấn.
CHẨN ĐOÁN PHÂN BIỆT
– Rối loạn chức năng nút xoang hay hội chứng bệnh lí nút xoang, là nguyên nhân thường gặp phải cấy máy tạo nhịp ở Mỹ. Biểu hiện của hội chứng bao gồm các biểu hiện sau đây (Hình 7-4):
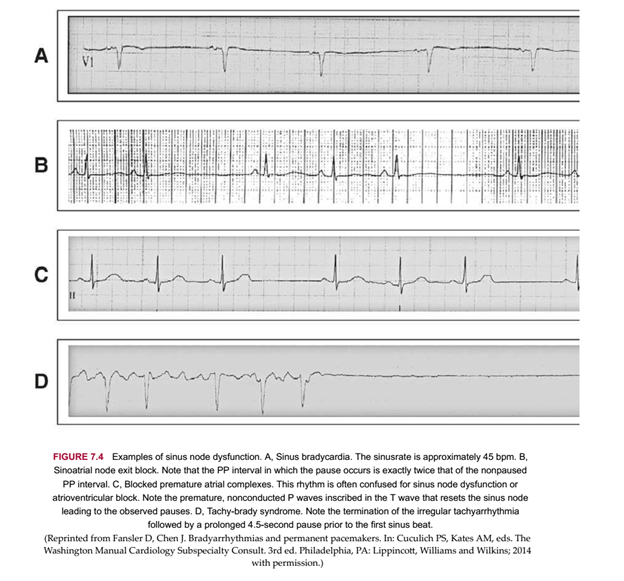
+ Chậm nhịp xoang được định nghĩa là một một nhịp đều của phức bộ QRS theo trước bởi một sóng P của nút xoang (rõ ràng trong các chuyển đạo II, III, aVF) với tần số dưới 60 lần/phút. Những bệnh nhân trẻ và vận động viên điền kinh thường có nhịp chậm xoang khi nghỉ ngơi và dung nạp tốt. Nhịp tim về đêm thì thấp hơn ở tất cả các bệnh nhân, nhưng những người già có xu hướng có tần số tim lức nghỉ cao hơn và chậm nhip xoang thì là biến thể rất ít gặp.
+ Ngừng xoang và tạm ngừng xoang để cập đến tình trạng suy khử cực ở nút xoang, biểu hiện bởi các giai đoạn không có nhĩ co (không có sóng P). Điều này có thể kèm theo bởi vô tâm thu thất hoặc các nhịp thoát từ bộ nối hoặc cơ tâm thất. Tạm dừng khoảng 2-3 giây có thể thấy ở những người khỏe mạnh, người không triệu chứng, đặc biệt là khi ngủ. Dừng trên 3 giây, đặc biệt trong thời gian ban ngày, sẽ làm tăng nghi ngờ về rối loạn chức năng nút xoang.
+ Block đường ra nút xoang cho thấy sự phát nhịp bình thường của nút xoang, nhưng sóng khử cực không đi qua được mô quanh nút. Không thể phân biệt được với ngừng xoang trên ECG ngoại trừ khoảng RR là bội số của khoảng RR trước chậm nhịp.
+ Hội chứng nhịp nhanh – chậm xảy ra khi nhịp nhanh luân phiên cùng với nhịp chậm. Điều này có thể thấy cùng với một số loại nhịp nhanh trên thất nhưng thường gặp chú ý nhất là những bệnh nhân có rung nhĩ kịch phát.
+ Không có khả năng tăng nhịp tim là trường hợp không có khả năng tăng nhịp tim đáp ứng với nhu cầu chuyển hóa. Điều này thường xác định nhờ gắng sức ở bệnh nhân.
– Rối loạn dẫn truyền nhĩ thất
+ Dẫn truyền nhĩ thất có thể lệch hướng (block nhánh hoặc các bó nhánh); chậm (block AV độ 1); đôi khi gián đoạn (block AV độ 2); thường xuyên nhưng không phải luôn luôn gián đoạn (block AV độ cao hay tiến triển); hoặc mất hoàn toàn (block AV độ 3). Xác định chậm nhịp thành một trong những loại bên dưới cho phép xác định tốt hơn tiên lượng và vì thế giúp điều trị.
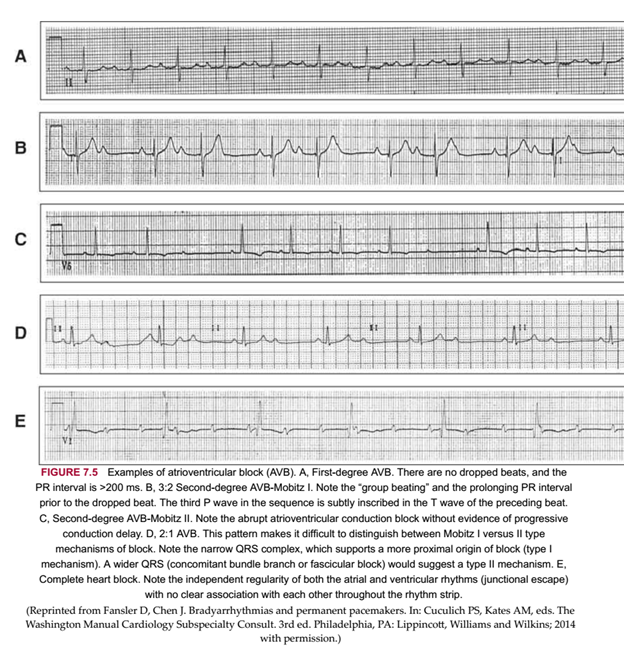
+ Block AV độ 1 mô tả một tình trạng chậm dẫn truyền làm cho khoảng PR trên 200 ms trên ECG.
+ Block AV độ 2 xuất hiện khi có các gián đoạn dẫn truyền nhĩ thất theo chu kì (các nhịp đập không dẫn). Phân biệt Mobitz I và II thì rất quan trọng do tiến trình dẫn đến block tim hoàn toàn của chúng là khác nhau.
Mobitz type 1(Wenckebach) biểu hiện bởi một sự chậm tiến triển trong dẫn truyền nhĩ thất với các xung kế tiếp nhau cho đến khi xung không dẫn truyền. Trên điện tâm đồ, Wenckebach kinh điển biểu hiện như sau:
– Sự kéo dài tiến triển dần của khoảng PR đối với mỗi nhịp kế tiếp nhau trước khi xuất hiện nhát bóp không dẫn.
– Sự ngắn dần của các khoảng RR kế tiếp nhau trước nhát bóp không dẫn.
– Một nhóm không đều phức hợp QRS xuất hiện một cách đều đặn (nhóm các nhóm đập).
– Block type I thường là bên trong nút nhĩ thất và có một tiền sử tự nhiên nhẹ hơn tiến triển đến block tim hoàn toàn dường như khó.
Mobitz type 2 có tiên lượng kém hơn và được đặc trưng bởi một block dẫn truyền AV đột ngột mà không có bằng chứng của ngừng dẫn truyền tiến triển.
– Trên ECG, khoảng PR vẫn không thay đổi so với sóng P không dẫn trước đó.
– Sự có mặt của block type II, đặc biệt nếu một block nhánh xuất hiện, thường sớm gây block tim hoàn toàn.
Sự xuất hiện của block AV 2:1 làm cho phân biệt giữa Mobitz I và II khó khăn. Các gợi ý chẩn đoán vị trí block bao gồm:
– Block nhĩ thất độ 1 đồng thời, các giai đoạn block nhĩ thất kiểu Wenckebach, hoặc dẫn truyền được cải thiện (1:1) với tăng nhịp xoang hoặc cường giao cảm gợi ý sự gián đoạn dẫn truyền ở đoạn gần (cơ chế Mobitz 1)
– Block nhánh hoặc phân nhánh kèm theo, dẫn truyền kém hơn (3:1, 4:1) khi cường giao cảm gợi ý vị trí block dẫn truyền ở ngoại vi hơn (Mobitz 2).
– Block AV độ 3 xuất hiện khi tất cả các xung động từ tâm nhĩ đều không dẫn truyền được xuống tâm thất. Có một sự phân li hoàn toàn giữa nhĩ và thất (nhịp nhĩ lơn hơn nhịp thất). Cần phân biệt với phân ly có sự cạnh trnah tại nút nhĩ thất (nhịp thất lơn hơn nhịp nhĩ).
– Block nhĩ thất độ cao là khi có nhiều hơn 1 sóng nhĩ liên tiếp không xuống được thất (block 3:1 hoặc nhiều hơn). Trên ECG có thể nhìn thấy nhiều sóng P liên tiếp mà không có phức bộ QRS theo sau. Tuy nhiên, sẽ có thể mô tả được dẫn truyền P:QRS ở một đoạn ghi nào đó để tránh chẩn đoán thành block nhĩ thất cấp 3 (Hình 7-5).
HÌNH ẢNH HỌC
– Sự xuất hiện hoặc vắng mặt của bệnh tim cấu trúc nên được đánh giá ban đầu bởi siêu âm qua thành ngực.
– Các hình ảnh học sâu hơn nên được thực hiện dựa trên nguyên nhân nghi ngờ.


