
CÁC NGUYÊN LÍ TỔNG QUAN
CÁC ĐỊNH NGHĨA
– Suy hô hấp giảm oxy máu (type 1): Xảy ra khi sự trao đổi khí bình thường bị suy giảm nghiêm trọng, làm giảm oxy máu (áp lực riêng phần oxy trong máu động mạch (PaO2) dưới 60 mmHg hoặc độ bão hòa oxy máu động mạch (SaO2) dưới 90%). Thường có biểu hiện với thở nhanh và giảm CO2 máu; tuy nhiên, tiến triển có thể dẫn đến tăng CO2 máu.
Hội chứng suy hô hấp cấp (ARDS) là một dạng quan trọng của suy hô hấp giảm oxy máu gây ra bởi chấn thương phổi cấp. Hậu quả cuối cùng thường là tổn thương màng phế nang – mao mạch, dẫn đến tăng tính thấm mạch máu và sự tích tụ tế bào viêm và dịch giàu protein trong khoang phế nang.
– ARDS được định nghĩa như sau:
+ Khởi phát trong vòng 1 tuần các tổn thương lâm sàng đã biết hoặc mới xuất hiện hoặc các triệu chứng hô hấp xấu đi;
+ Mờ hai bên phế trường mà không giải thích một cách đầy đủ bằng tràn dịch, xẹp phổi/thùy phổi hay các nốt;
+ Suy hô hấp không giải thích một cách đầy đủ bởi suy tim hoặc quá trải thể tích;
+ Giảm oxy máu với tỉ lệ PaO2/FIO2 thấp (PaO2/FIO2 nhỏ hơn hoặc bằng 300 mmHg).
+ Độ nặng của ARDS được phân chia dựa trên PaO2/FIO2:
+ Nhẹ: PaO2/FIO2 trên 200 và nhỏ hơn hoặc bằng 300 mmHg với thở áp lực dương cuối kì thở ra (PEEP) hoặc thở áp lực dương liên tục (CPAP) trên hoặc bằng 5 cm nước.
+ Trung bình: PaO2/FIO2 trên 100 và dưới hoặc bằng 200 mmHg với PEEP trên hoặc bằng 5cm nước.
+ Nặng: PaO2/FIO2 nhỏ hơn hoặc bằng 100 mmHg với PEEP trên hoặc bằng 5 cm nước.
– Suy hô hấp tăng CO2 máu (type 2): Xảy ra với sự tăng lên cấp tính của CO2 (áp lực riêng phần khí CO2 động mạch (PaCO2) trên 45 mmHg), tạo ra nhiễm toan hô hấp (pH dưới 7,35).
– Suy hô hấp sau phẫu thuật (type 3): Xảy ra khi bệnh nhân tiến triển xẹp phổi do đau hoặc sử dụng thuốc an thần sau phẫu thuật. Trong thực tế, thì đây là một phần trong suy hô hấp type 1 và 2; tuy nhiên, vì vấn đề này thường gặp nên nó thường phân thành một loại suy hô hấp riêng.
– Suy hô hấp do shock (type 4): Suy hô hấp khi mà nhu cầu chuyển hóa của bệnh nhân quá cao cần hệ thống hô hấp để đền bù (như từ nhiễm trùng hay sốt). Bệnh nhân thường được đặt nội khí quản trong quá trình hồi sức để hô hấp dễ dàng hơn và giảm đi tiêu thụ oxy.
– Suy hô hấp dạng hỗn hợp: Thường gặp nhất, suy hô hấp do nhiều quá trình bệnh sinh có thể dẫn đến cả tăng CO2 máu và giảm O2 máu.
SINH BỆNH HỌC
– Suy hô hấp giảm oxy máu (type 1): Thường là do sự giảm đi khả năng phổi vận chuyển oxy qua màng phế nang – mao mạch. Độ nặng của suy giảm khả năng trao đổi khí được xác định bởi chênh lệch áp lực riêng phần O2 trong phế nang và trong máu động mạch (A – a gradient) sử dụng phương trình khí phế nang:

Trong đó FIO2 là phần trăm khí oxy hít vào, Ph2o là áp suất hơi nước bão hòa và R là thương số hô hấp. Giảm oxy máu được gây ra bởi một trong 5 cơ chế sau đây:
– Mất tương xứng thông khí – tưới máu (V/Q): Xảy ra khi tưới máu không đền bù cho thông khí hoặc ngược lại (như khí phế thủng, viêm phổi, phù phổi, thuyên tắc phổi). Mất tương xứng thông khí – tưới máu dẫn đến một sự tăng lên trong chênh lệch áp lực oxy phế nang – động mạch. Cung cấp thêm oxy sẽ làm tăng PaO2 (chú ý, oxy cung cấp làm nặng thêm bất tương xứng V/Q trong khí phế thủng thông qua đảo ngược co mạch phổi cung cấp máu cho phế nang thông khí kém do hạ oxy máu ).
– Shunt: Xảy ra khi máu tĩnh mạch trộn đi vào tuần hoàn động mạch hệ thống mà không nhận oxy. Shunts có thể bẩm sinh (như shunt trong tim) hoặc mắc phải (xẹp phổi, hội chứng gan – phổi). Shunt dẫn đến làm tăng chênh lệch nồng độ oxy phế nang – động mạch. Trong shunt đơn thuần, dùng oxy cung cấp không làm tăng PaO2. Xem bảng 8-1 cho các nguyên nhân khác nhau của shunt.

– Bất thường khuếch tán: Xảy ra khi có sự bất thường của mô kẽ mà trong đó thời gian cần cho cân bằng khi dài hơn thời gian tế bào hồng cầu đi ngang qua mao mạch phổi (như xơ hóa phổi). Bất thường khuếch tán dẫn đến tăng chênh lệch A – a. Cung cấp oxy làm tăng PaO2.
– Giảm thông khí: Xảy ra do sự giảm thông khí phút làm tăng áp lực riêng phần khí CO2 (xem nguyên nhân tăng CO2 máu bên dưới) và chiếm chỗ của oxy. Chênh lệch A – a thì bình thường. Điều trị ban đầu hướng đến sửa chữa giảm thông khí. Cung cấp oxy làm tăng PaO2.
– Oxy hít vào thaaos: Xảy ra khi có một áp lực riêng phần khí oxy hít vào thấp (như du lịch vùng núi cao). Chênh lệch A – a thì bình thường. Cung cấp oxy làm tăng PaO2.
– Suy hô hấp tăng CO2 máu (type 2): Chủ yếu xảy ra do suy giảm thông khí, kết quả làm tăng PaCO2 trên 45 mmHg:
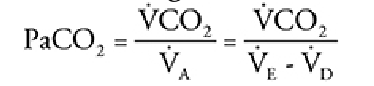
Trong đó CO2 là CO2 tạo ra, Va là thông khí phế nang, Ve là thông khí thở ra tối đa và Vd là thông khí khoảng chết. Nguyên nhân của tăng CO2 máu nhìn chung là do suy một trong những thành phần sau của hệ thống hô hấp:
+ Rối loạn hệ thống thần kinh trung ương: giảm đi trong điều hòa chức năng hô hấp làm giảm tần số hô hấp; như quá liều opiate, ngừng thở/giảm thông khí trung tâm, nhiễm kiềm chuyển hóa, nhiễm khuẩn hệ thần kinh trung ương.
+ Rối loạn tế bào sừng trước tủy sống, hệ thống thần kinh ngoại biên hoặc cơ: Suy thần kinh – cơ hoặc yếu cơ làm giảm đi thể tích hô hấp bình thường; như hội chứng Guillain – Barre, nhược cơ, xơ cứng teo cơ một bên, loạn dưỡng cơ, các bệnh lí về cơ.
+ Các rối loạn tại lồng ngực: Bất thường giải phẫu làm giảm đi thể tích hít vào thở ra bình thường; như gù vẹo cột sống, bệnh béo phì, tràn dịch màng phổi.
+ Các rối loạn tại đường dẫn khí hoặc nhu mô phổi: bệnh lí phổi làm tăng khoảng chết; như bệnh hen, bệnh phổi tắc nghẽn mạn tính (COPD).
+ Tình trạng tăng chuyển hóa có thể làm tăng tạo ra CO2 và dẫn đến tăng CO2 máu; như nhiễm trùng, động kinh, nhiễm độc giáp, hội chứng serotonin.

