I. ĐẠI CƯƠNG
Xuất huyết giảm tiểu cầu miễn dịch là bệnh lý giảm số lượng tiểu cầu đơn thuần lưu hành ở máu ngoại vi mắc phải do rối loạn qua trung gian miễn dịch, thường khởi phát sau nhiễm siêu vi, thường tự giới hạn trong 3-6 tháng.
II. CHẨN ĐOÁN
1. Công việc chẩn đoán
1.1. Hỏi bệnh
– Xuất huyết: Vị trí, mức độ, diễn tiến, thời gian.
– Thiếu máu: chóng mặt, nhức đầu, xanh xao, vã mồ hôi…
– Sốt, đau nhức xương, sụt ký, vàng da, bụng to…
– Tiền sử trong vòng 6 tuần: sốt, ho, sổ mũi hay phát ban, chủng ngừa (sởi, quai bị, rubella, thủy đậu…), dùng thuốc: Aspirin, Quinin, Sulfonamid…
– Trẻ dưới 6 tháng: mẹ có tiền sử xuất huyết, bệnh tự miễn, dùng thuốc…
1.2. Khám lâm sàng
– Sinh hiệu, tri giác.
– Dấu hiệu xuất huyết:
+ Da: dạng điểm, đốm hay mảng bầm.
+ Niêm mạc: mắt, mũi, họng, rong kinh.
+ Nội tạng: não, tiêu hóa, tiết niệu, sinh dục, võng mạc.
– Dấu hiệu thiếu máu, vàng da.
– Các cơ quan: thần kinh, tuần hoàn, hô hấp, gan, lách, hạch, các dấu hiệu gợi ý nguyên nhân.
– Tìm dị dạng bẩm sinh: bất thường da, tai, xương (loại trừ các nguyên nhân giảm tiểu cầu bẩm sinh).
– Soi đáy mắt: tìm phù gai hay xuất huyết võng mạc khi nghi ngờ xuất huyết não.
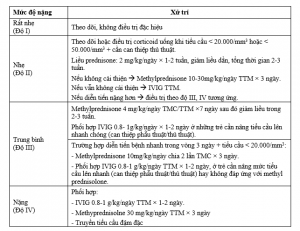
– Đánh giá độ nặng của bệnh dựa trên mức độ xuất huyết :
+ Độ I (rất nhẹ): ≤ 100 petechia và có ≤ 5 vết bầm kích thước ≤ 3 cm.
+ Độ II (nhẹ): > 100 petechia và/hoặc có > 5 vết bầm.
+ Độ III (trung bình): xuất huyết niêm (mũi, lợi, tiết niệu – sinh dục) không cần can thiệp và/hoặc lối sống tăng nguy cơ chảy máu.
+ Độ IV (nặng): xuất huyết niêm cần can thiệp (XHTH nặng, chảy máu mũi nặng, phổi, chảy máu niêu – sinh dục nặng) hoặc xuất huyết tạng (khớp, cơ) hoặc xuất huyết nội cần can thiệp hoặc xuất huyết đe dọa tính mạng (não hoặc xuất huyết nhiều ở bất kỳ vị trí nào).
Lưu ý: độ nặng của xuất huyết có thể diễn tiến thay đổi.
1.3. Cận lâm sàng
– Tổng phân tích tế bào máu
– Huyết đồ khi số lượng tiểu cầu giảm < 100.000/mm3( < 150.000/mm3 ở trẻ sơ sinh).
– Đông máu: PT, aPTT, Fibrinogen trường hợp xuất huyết độ III, IV.
– Siêu âm, chụp cắt lớp vi tính: khi nghi ngờ xuất huyết nội tạng.
– Tủy đồ khi có một trong các dấu hiệu sau:
+ Sốt kéo dài hoặc đau nhức xương hoặc gan/lách/hạch to không giải thích được bằng các nguyên nhân khác.
+ Diễn tiến không cải thiện hoặc nặng hơn (độ II, III chuyển độ III, IV), không đáp ứng điều trị:
o (1): IVIG (sau 2 liều) hoặc
o (2): methyl prednisolone liều cao (4 mg/kg/ngày × 7 ngày hoặc 30 mg/kg/ngày × 3 ngày) hoặc
o (3): prednisone 2mg/kg/ngày ≥ 21 ngày.
+ Bất thường bạch cầu, hồng cầu không giải thích được bằng các nguyên nhân thường gặp hoặc huyết đồ ghi nhận có tế bào lạ.
– Coombs’ test trực tiếp/gián tiếp khi nghi ngờ có tán huyết miễn dịch.
– Test nhanh HIV khi nghi ngờ suy giảm miễn dịch mắc phải.
– Tổng phân tích nước tiểu, chức năng gan thận, ANA… khi nghi ngờ bệnh hệ thống.
– Định lượng kháng thể IgM, IgG, IgA, IgE khi nghi ngờ có suy giảm miễn dịch nguyên phát.
– Khi bệnh kéo dài trên 6 tháng:
+ Huyết đồ
+ Tủy đồ
+ Xét nghiệm miễn dịch: điện di protein, định lượng, Coombs’ test, ANA, anti dsDNA, kháng thể kháng giáp, T3, T4, TSH
+ Huyết thanh chẩn đoán HBV, HCV, HIV, Helicobacter pylori.
2. Chẩn đoán xác định
Dựa vào lâm sàng + cận lâm sàng (tiểu cầu < 100.000/mm3, hồng cầu và bạch cầu bình thường + tủy đồ bình thường).
3. Chẩn đoán có thể
Dựa vào lâm sàng + cận lâm sàng (Tiểu cầu < 100.000/mm3, hồng cầu và bạch cầu bình thường).
4. Chẩn đoán thể bệnh
– Xuất huyết giảm tiểu cầu cấp (mới): trong vòng 3 tháng kể từ lúc chẩn đoán
– Xuất huyết giảm tiểu cầu kéo dài: từ 3-12 tháng kể từ khi chẩn đoán
– Xuất huyết giảm tiểu cầu mạn: sau 12 tháng
Chẩn đoán xuất huyết giảm tiểu cầu miễn dịch phải ghi đầy đủ: độ nặng và thể bệnh
1. Công việc chẩn đoán
1.1. Hỏi bệnh
– Xuất huyết: Vị trí, mức độ, diễn tiến, thời gian.
– Thiếu máu: chóng mặt, nhức đầu, xanh xao, vã mồ hôi…
– Sốt, đau nhức xương, sụt ký, vàng da, bụng to…
– Tiền sử trong vòng 6 tuần: sốt, ho, sổ mũi hay phát ban, chủng ngừa (sởi, quai bị, rubella, thủy đậu…), dùng thuốc: Aspirin, Quinin, Sulfonamid…
– Trẻ dưới 6 tháng: mẹ có tiền sử xuất huyết, bệnh tự miễn, dùng thuốc…
1.2. Khám lâm sàng
– Sinh hiệu, tri giác.
– Dấu hiệu xuất huyết:
+ Da: dạng điểm, đốm hay mảng bầm.
+ Niêm mạc: mắt, mũi, họng, rong kinh.
+ Nội tạng: não, tiêu hóa, tiết niệu, sinh dục, võng mạc.
– Dấu hiệu thiếu máu, vàng da.
– Các cơ quan: thần kinh, tuần hoàn, hô hấp, gan, lách, hạch, các dấu hiệu gợi ý nguyên nhân.
– Tìm dị dạng bẩm sinh: bất thường da, tai, xương (loại trừ các nguyên nhân giảm tiểu cầu bẩm sinh).
– Soi đáy mắt: tìm phù gai hay xuất huyết võng mạc khi nghi ngờ xuất huyết não.
– Đánh giá độ nặng của bệnh dựa trên mức độ xuất huyết :
+ Độ I (rất nhẹ): ≤ 100 petechia và có ≤ 5 vết bầm kích thước ≤ 3 cm.
+ Độ II (nhẹ): > 100 petechia và/hoặc có > 5 vết bầm.
+ Độ III (trung bình): xuất huyết niêm (mũi, lợi, tiết niệu – sinh dục) không cần can thiệp và/hoặc lối sống tăng nguy cơ chảy máu.
+ Độ IV (nặng): xuất huyết niêm cần can thiệp (XHTH nặng, chảy máu mũi nặng, phổi, chảy máu niêu – sinh dục nặng) hoặc xuất huyết tạng (khớp, cơ) hoặc xuất huyết nội cần can thiệp hoặc xuất huyết đe dọa tính mạng (não hoặc xuất huyết nhiều ở bất kỳ vị trí nào).
Lưu ý: độ nặng của xuất huyết có thể diễn tiến thay đổi.
1.3. Cận lâm sàng
– Tổng phân tích tế bào máu
– Huyết đồ khi số lượng tiểu cầu giảm < 100.000/mm3( < 150.000/mm3 ở trẻ sơ sinh).
– Đông máu: PT, aPTT, Fibrinogen trường hợp xuất huyết độ III, IV.
– Siêu âm, chụp cắt lớp vi tính: khi nghi ngờ xuất huyết nội tạng.
– Tủy đồ khi có một trong các dấu hiệu sau:
+ Sốt kéo dài hoặc đau nhức xương hoặc gan/lách/hạch to không giải thích được bằng các nguyên nhân khác.
+ Diễn tiến không cải thiện hoặc nặng hơn (độ II, III chuyển độ III, IV), không đáp ứng điều trị:
o (1): IVIG (sau 2 liều) hoặc
o (2): methyl prednisolone liều cao (4 mg/kg/ngày × 7 ngày hoặc 30 mg/kg/ngày × 3 ngày) hoặc
o (3): prednisone 2mg/kg/ngày ≥ 21 ngày.
+ Bất thường bạch cầu, hồng cầu không giải thích được bằng các nguyên nhân thường gặp hoặc huyết đồ ghi nhận có tế bào lạ.
– Coombs’ test trực tiếp/gián tiếp khi nghi ngờ có tán huyết miễn dịch.
– Test nhanh HIV khi nghi ngờ suy giảm miễn dịch mắc phải.
– Tổng phân tích nước tiểu, chức năng gan thận, ANA… khi nghi ngờ bệnh hệ thống.
– Định lượng kháng thể IgM, IgG, IgA, IgE khi nghi ngờ có suy giảm miễn dịch nguyên phát.
– Khi bệnh kéo dài trên 6 tháng:
+ Huyết đồ
+ Tủy đồ
+ Xét nghiệm miễn dịch: điện di protein, định lượng, Coombs’ test, ANA, anti dsDNA, kháng thể kháng giáp, T3, T4, TSH
+ Huyết thanh chẩn đoán HBV, HCV, HIV, Helicobacter pylori.
2. Chẩn đoán xác định
Dựa vào lâm sàng + cận lâm sàng (tiểu cầu < 100.000/mm3, hồng cầu và bạch cầu bình thường + tủy đồ bình thường).
3. Chẩn đoán có thể
Dựa vào lâm sàng + cận lâm sàng (Tiểu cầu < 100.000/mm3, hồng cầu và bạch cầu bình thường).
4. Chẩn đoán thể bệnh
– Xuất huyết giảm tiểu cầu cấp (mới): trong vòng 3 tháng kể từ lúc chẩn đoán
– Xuất huyết giảm tiểu cầu kéo dài: từ 3-12 tháng kể từ khi chẩn đoán
– Xuất huyết giảm tiểu cầu mạn: sau 12 tháng
Chẩn đoán xuất huyết giảm tiểu cầu miễn dịch phải ghi đầy đủ: độ nặng và thể bệnh
III. ĐIỀU TRỊ
1. Nguyên tắc điều trị:
– Điều trị cấp cứu.
– Điều trị đặc hiệu.
– Điều trị triệu chứng, hỗ trợ.
2. Điều trị cấp cứu: hỗ trợ hô hấp, tuần hoàn, cầm máu, truyền dịch, truyền máu, truyền tiểu cầu nếu có chỉ định, chống co giật nếu có.
3. Điều trị đặc hiệu
3.1. Xuất huyết giảm tiểu cầu miễn dịch cấp

3.2. Xuất huyết giảm tiểu cầu kéo dài: đánh giá và điều trị theo độ nặng tương ứng.
3.3. Xuất huyết giảm tiểu cầu mạn
3.3.1. Chỉ định can thiệp điều trị: Độ III, IV hoặc cần can thiệp phẫu thuật, thủ thuật (nhổ răng, phẫu thuật viêm ruột thừa….)
3.3.2. Các biện pháp điều trị:
– Corticoid:
+ Prednisone hoặc Methylprednisolone 4, 10, 30 mg/kg/ngày tùy theo mức độ xuất huyết và mục đích nâng tiểu cầu.
+ Hoặc Dexamethasone 24mg/m2/ngày, tối đa 40mg/ngày.
– IVIG 0,8-1 g/kg/ngày khi có xuất huyết nguy kịch.
– Chế độ điều trị giống điều trị XHGTCMD cấp, lưu ý ngưng corticoid sau 3-5 ngày khi lâm sàng cải thiện (hết chảy máu và/hoặc cải thiện số lượng tiểu cầu).
– Các biện pháp khác.
+ Rituximab/Cyclosporin A/Azathioprin/Cyclophosphamide/Eltrombopag khi steroids không có hiệu quả hoặc có tác dụng phụ nặng.
+ Cắt lách khi thất bại với các phương pháp điều trị nội.
4. Điều trị triệu chứng, hỗ trợ
– Hạn chế va chạm, tránh dùng thuốc NSAID.
– Xem xét truyền máu khi Hct < 30%.
– Có thể dùng tranexamic acid trong trường hợp chảy máu mũi, họng, sinh dục (không dùng cho trẻ < 2 tuổi): 10mg/kg × 3 lần/ ngày × 2-8 ngày (tĩnh mạch)
1. Nguyên tắc điều trị:
– Điều trị cấp cứu.
– Điều trị đặc hiệu.
– Điều trị triệu chứng, hỗ trợ.
2. Điều trị cấp cứu: hỗ trợ hô hấp, tuần hoàn, cầm máu, truyền dịch, truyền máu, truyền tiểu cầu nếu có chỉ định, chống co giật nếu có.
3. Điều trị đặc hiệu
3.1. Xuất huyết giảm tiểu cầu miễn dịch cấp

3.2. Xuất huyết giảm tiểu cầu kéo dài: đánh giá và điều trị theo độ nặng tương ứng.
3.3. Xuất huyết giảm tiểu cầu mạn
3.3.1. Chỉ định can thiệp điều trị: Độ III, IV hoặc cần can thiệp phẫu thuật, thủ thuật (nhổ răng, phẫu thuật viêm ruột thừa….)
3.3.2. Các biện pháp điều trị:
– Corticoid:
+ Prednisone hoặc Methylprednisolone 4, 10, 30 mg/kg/ngày tùy theo mức độ xuất huyết và mục đích nâng tiểu cầu.
+ Hoặc Dexamethasone 24mg/m2/ngày, tối đa 40mg/ngày.
– IVIG 0,8-1 g/kg/ngày khi có xuất huyết nguy kịch.
– Chế độ điều trị giống điều trị XHGTCMD cấp, lưu ý ngưng corticoid sau 3-5 ngày khi lâm sàng cải thiện (hết chảy máu và/hoặc cải thiện số lượng tiểu cầu).
– Các biện pháp khác.
+ Rituximab/Cyclosporin A/Azathioprin/Cyclophosphamide/Eltrombopag khi steroids không có hiệu quả hoặc có tác dụng phụ nặng.
+ Cắt lách khi thất bại với các phương pháp điều trị nội.
4. Điều trị triệu chứng, hỗ trợ
– Hạn chế va chạm, tránh dùng thuốc NSAID.
– Xem xét truyền máu khi Hct < 30%.
– Có thể dùng tranexamic acid trong trường hợp chảy máu mũi, họng, sinh dục (không dùng cho trẻ < 2 tuổi): 10mg/kg × 3 lần/ ngày × 2-8 ngày (tĩnh mạch)
IV. THEO DÕI – TÁI KHÁM
– Tái khám theo diễn tiến bệnh mỗi 2-4 tuần. Nội dung tái khám: cân, huyết áp, dấu xuất huyết, đếm tiểu cầu
– Ngừng tái khám: khi tiểu cầu trên 150.000/mm3 mỗi tháng, ổn định trong 3 tháng liên tiếp.
– Tái khám theo diễn tiến bệnh mỗi 2-4 tuần. Nội dung tái khám: cân, huyết áp, dấu xuất huyết, đếm tiểu cầu
– Ngừng tái khám: khi tiểu cầu trên 150.000/mm3 mỗi tháng, ổn định trong 3 tháng liên tiếp.
V. TÀI LIỆU THAM KHẢO
1) Clinical Practice Guideline on the Evaluation and Management of Immune Thrombocytopenia, the American Society of Hematology 2011.
2) Xuất huyết giảm tiểu cầu miễn dịch, Phác đồ điều trị Bệnh viện Nhi Đồng 1 2013.
3) Xuất huyết giảm tiểu cầu miễn dịch, Bài giảng Huyết học – Bộ môn Huyết học Truyền máu 2015.
4) James B Bussel, MD “immune thrombocytopenia in children”, Uptodate 2018.
1) Clinical Practice Guideline on the Evaluation and Management of Immune Thrombocytopenia, the American Society of Hematology 2011.
2) Xuất huyết giảm tiểu cầu miễn dịch, Phác đồ điều trị Bệnh viện Nhi Đồng 1 2013.
3) Xuất huyết giảm tiểu cầu miễn dịch, Bài giảng Huyết học – Bộ môn Huyết học Truyền máu 2015.
4) James B Bussel, MD “immune thrombocytopenia in children”, Uptodate 2018.
BỆNH VIỆN NHI ĐỒNG THÀNH PHỐ