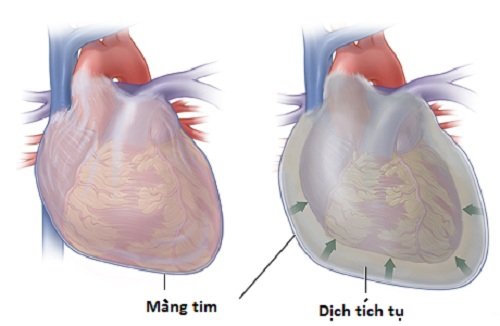
CHÈN ÉP TIM
- Nguyên nhân:
– Bất cứ nguyên nhân nào gây ra viêm màng ngoài tim nhưng đặc biệt là ung thư, nhiễm nhuẩn, tăng ure huyết, bóc đách động mạch chủ lên, vỡ cơ tim, biến chứng do thủ thuật, chấn thương, sau khi mở buồng tim
– Tràn dịch quá nhanh thường gặp nhất khi gây ra chèn ép tim bởi vì không có thời gian để màng ngoài tim căng ra (để tăng giãn cơ tim và tăng lượng máu đổ về tim) và chứa lượng dịch tăng lên trong khoang màng ngoài tim.
2) Sinh lí bệnh (NEJM 2003;349:684)
– Tăng áp lực trong khoang màng ngoài tim, đè ép buồng tim, làm giảm lượng máu về tim từ tĩnh mạch làm giảm cung lượng tim.
– Áp lực tâm trương tăng và bằng nhau trong tất cả các buồng tim dẫn đến lượng máu từ nhĩ phải xuống thất phải ít khi van ba lá mở dẫn đến tù sóng y.
– Tăng cường sự phụ thuộc lẫn nhau của thất dẫn đến mạch nghịch thường (sự tăng cường bệnh lí của sinh lí bình thường). Khi hít vào thì làm giảm áp lực trong khoang màng ngoài tim và nhĩ phải, làm tăng lượng máu tĩnh mạch đổ về, làm tăng kích thước thất phải, làm vách gian thất bị đẩy sang bên trái. Ngoài ra, cũng có co thắt mạch máu phổi dẫn đến giảm lượng máu tĩnh mạch phổi đổ về. Kết quả là làm giảm đổ đầy thất trái dẫn đến giảm thể tích nhát bóp của thất trái và huyết áp.
3) Biểu hiện lâm sàng:
– Shock do tim (tụt huyết áp, mệt mỏi) mà không có phù phổi.
– Khó thở ( khoảng 85%) có thể là do tăng điều hòa hô hấp để tăng cường máu tĩnh mạch đổ về.
4) Khám lâm sàng (EHJ 2014;35:2279)
– Tam chứng Beck (xuất hiện ở một số ít trường hợp): tiếng tim xa xăm, tăng áp tĩnh mạch cảnh, hạ huyết áp.
– Tăng áp tĩnh mạch cảnh (76%) với sóng y tù
– Nhịp tim nhanh phản xạ (77%), hạ huyết áp (26%; đôi khi tăng huyết áp), lạnh chi
– Mạch nghịch thường (độ nhạy: 82%, độ đặc hiệu: 70%) = giảm huyết áp tâm thu lớn hơn hoặc bằng 10 mmHg trong thì hít vào
+ LR (+) là 3,3 (5,9 nếu mạch nghịc thường là trên 12 mmHg), LR (-) là 0,03
+ Chẩn đoán phân biệt: Thuyên tắc mạch phổi, giảm thể tích tuần hoàn, COPD nặng, auto-PEEP, viêm màng ngoài tim co thắt (khoảng 1/3), nhồi máu thất phải có thể không có nếu có tăng áp lực thất trái cuối thì tâm trước trước đó; loạn nhịp tim, thiểu năng van động mạch chủ nặng, chèn ép tim khu trú.
– Tiếng tim xa xăm (khoảng 28%), có hoặc không tiếng cọ màng ngoài tim (30%).
– Thở nhanh và khó thở khi nằm nhưng phổi trong
5) Xét nghiệm chẩn đoán
– ECG: tăng nhịp tim, giảm điện thế (42%), thay đổi điện thế luân phiên (20%), có hoặc không các dấu hiệu của viêm màng ngoài tim
– X quang ngực: bóng tim to (89%)
– Siêu âm: có tràn dịch, máu ứ nhiều ở tĩnh mạch chủ dưới, lệch vách khi hít vào, xẹp nhĩ phải (độ nhạy: 85%, độ đặc hiệu: 80%) và/hoặc thất phải (độ nhạy: nhỏ hơn 80%, độ đặc hiệu: 90%), thay đổi vận tốc dòng máu qua van theo chu kì hô hấp (tăng qua van ba lá và giảm qua van 2 lá khi hít vào), chèn ép sau phẫu thuật có thể khu trú và không nhìn thấy dễ dàng.
– Thông tim (tim phải và màng ngoài tim): tăng (15-30 mmHg) và bằng nhau về áp lực trong khoang màng ngoài tim và áp lực tâm trương (nhĩ phải, thất phải, áp lực mao mạch phổi chêm), sóng y tù trong nhĩ phải, tăng thể tích nhát bóp sau chọc hút dịch màng ngoài tim là bằng chứng tốt nhất cho có chèn ép, nếu áp lực nhĩ phải vẫn cao sau khi chọc dịch chẩn đoán phân biệt với tràn dịch kết hợp với viêm màng ngoài tim co thắt, rối loạn chức năng cơ tim (viêm cơ tim đồng thời)
6) Điều trị
– Bồi phụ thể tích (cẩn thận vì quá tải có thể làm nặng chèn ép) và tăng co bóp cơ tim (tránh beta-blocker)
– Tránh co mạch bởi vì sẽ làm giảm thể tích nhát bóp và nguy cơ làm giảm nhịp tim.
– Tránh thông khí áp lực dương bởi vì có thể làm nặng hơn tình trạng giảm đổ đầy máu ở tim (Circ 2006;113:1622)
– Chọc hút dịch màng ngoài tim (trừ khi nếu vỡ động mạch chủ/cơ tim, mà phẫu thuật cấp cứu là lựa chọn điều trị; nếu quá không ổn định, xem xét chọc hút ít để ngăn xảy ra hoạt động điện vô mạch)
– Phẫu thuật tháo dịch được xem xét nếu dịch tái xuất hiện nhanh, chia ngăn hay có chảy máu.