
- Định nghĩa và dịch tễ (Lancet 2018;391:783)
– Tình trạng viêm mạn tính cùng với tăng đáp ứng đường thở và tắc nghẽn đường dẫn khí nhiều mức độ.
– Ảnh hưởng đến 5-10% dân số; khoảng 85% trường hợp trước tuổi 40.
2. Biểu hiện lâm sàng (NEJM 2013;369:549)
– Tam chứng kinh điển: thở rít, ho, khó thở; các triệu chứng khác bao gồm: nặng ngực, khạc đờm; các triệu chứng điển hình của mạn tính và đợt cấp.
– Yếu tố tăng cường (khởi động)
+ Kích ứng đường thở (hút thuốc, mĩ phẩm,…) và các dị nguyên (thú nuôi, bụi, phấn hóa,…)
+ Nhiễm trùng (đường tiết niệu, viêm phế quản, viêm xoang)
+ Thuốc (ví dụ: ASA và NSAID thông qua leukotrienes, beta-blocker thông qua co thắt phế quản, MSO4 qua histamine)
+ Stress cảm xúc, không khí lạnh, gắng sức (tăng thông khí làm khô đường hô hấp)
- Khám lâm sàng
– Thở rít và thì thở ra kéo dài
– Xuất hiện polyp mũi, viêm mũi, ban do nguyên nhân dị ứng
– Đợt cấp- tăng nhịp thở, tăng nhịp tim, sử dụng cơ hô hấp phụ, vã mồ hôi, mạch nghịch thường.
3) Các xét nghiệm chẩn đoán (JAMA 2017;318:279)
– Hô hấp kí: giảm FEV1, giảm FEV1/FVC, lõm đường cong lưu lượng
– thể tích; thể tích phổi: có hoặc không tăng RV và TLC
+ Đáp ứng với thuốc giãn phế quản (Tăng FEV1 nhiều hơn hoặc bằng 12% và nhiều hơn hoặc bằng 200 ml) bằng chứng mạnh cho thấy có hen phế quản
+ Thử nghiệm với methacholine (giảm FEV1 nhiều hơn hoặc bằng 20%) nếu chức năng phổi bình thường: độ nhạy trên 90%
– Nghi ngờ dị ứng thì cân nhắc kiểm tra huyết thanh IgE, bạch cầu ái toan, test trên da/RAST
4) Chẩn đoán phân biệt (tất cả các tiếng thở rít đó không phải là hen)
– Tăng thông khí và cơn hoảng loạn
– Tắc nghẽn đường dẫn khí trên hoặc hít phải dị vật; rối loạn chức năng thanh quản hoặc chức năng dây thanh (ví dụ thứ phát do trào ngược dạ dày thực quản
– Suy tim mạn (“hen tim”); COPD; giãn phế quản; bệnh phổi kẽ (bao gồm sarcoidosis); viêm mạch máu; huyết khối phổi
5) Các hội chứng kèm với hen
– Dị ứng: hen cộng với viêm mũi dị ứng cộng với viêm da cơ địa
– Bệnh hô hấp do aspirin (hội chứng Samter) là hen cộng với mẫn cảm ASA + polyp mũi (J Allergy Clin Immunol 2015;135:676)
– Viêm phế quản-phổi dị ứng do nấm Aspergillus là hen cộng với thâm nhiễm phổi cộng với dị ứng với Aspergillus (Chest 2009;135:805)
+ Chẩn đoán: tăng IgE với nấm Aspergillus và toàn phần (trên 1000), tăng mức IgG với nấm Aspergillus, tăng bạch cầu ái toan, giãn phế quản trung tâm.
+ Điều trị: steroids với có hoặc không itraconazole/voriconazole đối với trường hợp kháng trị (NEJM 2000;342:756)
– U hạt bạch cầu ái toan với viêm đa mạch máu (EGPA, trước đây là hội chứng Churg-Strauss) là hen cùng với tăng bạch cầu ái toan cùng với viêm mạch máu u hạt.
6) Điều trị hen mạn tính
– Thuốc giảm triệu chứng (sử dụng khi cần để giảm triệu chứng)
+ SABA dạng hít: albuterol được lựa chọn.
+ Ipratropium tăng phân phối đồng vận beta 2 dẫn đến giãn phế quản
– Các thuốc kiểm soát (sử dụng hằng ngày để kiểm soát) (JAMA 2017;318:279)
+ Corticoid dạng hít (ICS) được lựa chọn. Ưu thế hơn LAMA nếu đờm có nhiều hơn hoặc bằng 2% bạch cầu ái toan (NEJM 2019;380:2009). Steroids đường uống có thể cần cho hen nặng không kiểm soát được; tránh nếu có thể có tác dụng phụ.
+ LABA (salmeterol) an toàn và giảm đợt cấp khi thêm vào ICS (NEJM 2018;378:2497)
+ LAMA (tiotropium, umeclidinium): có thể cân nhắc nếu có triệu chứng mặc dù ICS cùng với LABA (JAMA 2018;319:1473)
+ LTRA: một vài bệnh nhân rất đáp ứng, đặc biệt nhạy cảm với ASA (AJRCCM 2002;165:9) và hen do gắng sức (Annals 2000;132:97). Có thể không thấp hơn so với ICS trong điều trị ban đầu và LABA thêm vào điều trị (NEJM 2011;364:1695).
+ Nedocromil/cromolyn: hạn chế sử dụng ở người lớn. Hữu ích ở bệnh nhân trẻ, co thắt phế quản do gắng sức; không hiệu quả nếu không sử dụng trước khi tiếp xúc với yếu tố tăng cường hay gắng sức.
– Liệu pháp miễn dịch (NEJM 2017;377:965)
+ Liệu pháp miễn dịch dị ứng có thể giúp ích nếu có các thành phần dị ứng đáng kể (JAMA 2016;315:1715)
+ Anti-IgE (omalizumab) trong hen do dị ứng không kiểm soát từ trung bình đến nặng (với IgE trên 30) khi dùng ICS cùng với hoặc không cùng với LABA (JAMA 2017;318:279).
+ Anti-IL5 (mepolizumab, reslizumab) làm giảm đợt cấp trong hen nặng (NEJM 2014;371:1189 và 1198)
+ Anti-IL5Ralpha (benralizumab) giảm dùng steroids, giảm đợt cấp trong hen nặng với tăng bạch cầu ái toan (NEJM 2017;376:2448)
+ Anti-IL4Ralpha (dupilumab) block IL-4 và IL-3; giảm đợt cấp trong hen nặng, giảm sử dụng sreroids, tăng FEV1 (NEJM 2018;378:2475 và 2486).
– Nguyên tắc điều trị:
+ Giáo dục bệnh nhân và tránh các yếu tố tăng cường hen (Lancet 2015;386:1075); tiêm phòng cúm hằng năm
+ Sử dụng các thuốc giảm triệu chứng nhanh khi cần cho tất cả các bệnh nhân
+ Mục tiêu đạt được kiểm soát hoàn toàn là các triệu chứng ban ngày dưới hoặc bằng 2 lần/tuần, không có các triệu chứng về đêm hay giới hạn vận động, dùng thuốc giảm nhẹ triệu chứng nhỏ hơn hoặc bằng 2 lần/tuần, FEV1 hoặc lưu lượng đỉnh bình thường; kiểm soát một phần là 1-2 triệu chứng ở trên trong 1 tuần; không kiểm soát là nhiều hơn hoặc bằng 3 triệu chứng trên xuất hiện trong một tuần.
+ Nâng bậc điều trị khi cần để thu lại hiệu quả kiểm soát, giảm bậc khi đáp ứng tốt.
+ Có thể loại trừ đợt cấp bằng cách nâng gấp 4 lần liều ICS nếu kiểm soát không đạt được (NEJM 2018;378:902).
| Liệu pháp từng bước kiểm soát hen (cập nhật từ GINA 2018) | |||||
| Đối với tất cả bệnh nhân, dùng ICS liều thấp cùng với formoterol hoặc đồng vận beta2 tác dụng nhanh | |||||
| Lựa chọn để kiểm soát hen | Step 1 | Step 2 | Step 3 | Step 4 | Step 5 |
| ICS liều thấp cùng với formoterol khi cần | ICS liều thấp dùng hằng ngày, hoặc ICS liều thấp cùng với formoterol dùng khi cần, hoặc LTRA | ICS liều thấp cùng với LABA, hoặc ICS liều trung bình hoặc ICS liều thấp cùng với LTRA | ICS liều trung bình cùng với LABA, hoặc ICS liều cao cùng với hoặc không Tiotropium cùng với hoặc không LTRA | ICS liều cao cùng với LABA cùng với hoặc không thuốc sinh học cùng với hoặc không steroids đường uống (liều thấp nhất). |
7) Điều trị đợt cấp
– Đánh giá
+ Tiền sử: lưu lượng đỉnh, cần dùng steroids, nhập khoa cấp cứu, nhập viện, đặt nội khí quản trước đây.
Đợt cấp hiện tại: thời gian, độ nặng, các yếu tố tăng cường có thể, thuốc đã dùng.
Các yếu tố nguy cơ đe dọa tính mạng: đặt nội khí quản trước đây, tiền sử hen đe dọa tính mạng, nhập khoa cấp cứu hoặc nhập viện trong vòng 1 năm, dùng steroid đường uống gần đây hoặc hiện tại, không dùng ICS, quá phụ thuốc vào SABA, tiền sử không tuân thủ điều trị.
– Khám lâm sàng: lời nói, sử dụng cơ hô hấp phụ, mạch nghịch thường, bụng di động nghịch thường. Đánh giá tổn thương khí áp: âm thở không cân đối, lệch khí quản, khí dưới da biểu hiện tràn khí màng phổi, lạo xạo trung thất (dấu Hamman) biểu hiện tràn khí trung thất.
– Tets chẩn đoán: PEF (đã biết PEF tối đa của bệnh nhân trong tiền sử; nhỏ hơn 80% PEF tối đa phù hợp với kiểm soat kém, nhỏ hơn 50% phù hợp với đợt cấp nặng); SaO2; X quang ngực để loại trừ viêm phổi hoặc tràn khí màng phổi; ABG nếu nặng (PaCO2 thấp ban đầu; PaCO2 bình thường hoặc cao có thể biểu hiện mệt mỏi)
| Độ nặng của đợt cấp hen | |||
| Đặc điểm | Nhẹ | Trung bình | Nặng |
| Khó thở khi | Khi đi bộ | Khi nói | Khi nghỉ ngơi |
| Nói thành | Câu | Cụm từ | Từng từ |
| Tần số thở | Tăng | Tăng | Trên 30 |
| Cơ hô hấp phụ | Không | Có | Có |
| Thở rít | Trung bình, cuối thì thở ra | Lớn | Thường lớn |
| Tần số tim | Nhỏ hơn 100 | 100-120 | Trên 120 |
| Mạch nghịch thường | Bình thường (nhỏ hơn 10) | 10-25 | Trên 25 |
| PEF | Trên 80% | 60-80% | Nhỏ hơn 60% |
| SaO2 | Trên 95% | 91-95 | Nhỏ hơn 90% |
| PaO2 | Bình thường | Trên 60 | Nhỏ hơn 60 |
| PaCO2 | Nhỏ hơn 45 | Nhỏ hơn 45 | Trên 45 |
Đe doạn nghưng thở: lơ mơ, di động bụng nghịc thường, không nghe thở rít (do không có không khí di chuyển), chậm nhịp tim, không có di động bụng nghịch thường (do mỏi cơ hô hấp). Xuất hiện của một vài tham số (không cần tất cả) cho phép phân độ hen (từ GINA cập nhật 2019).
– Điều trị ban đầu (NEJM 2010;363:755)
+ Thở oxy để giữ SaO2 trên hoặc bằng 90%
+ SABA đường hít (albuterol) bởi MDI (4-8 nhát xịt) hoặc khí dung (2,5-5 mg) mỗi 20 phút.
+ Corticosteroids: prednisone 40-60 mg đường uống nếu bệnh nhân ngoại trú; methylprednisolone tiêm tĩnh mạch nếu bệnh nhân nằm khoa cấp cứu hoặc nội trú
+ Ipratropium MDI (4-6 nhát xịt) hoặc khí dung (0,5 mg) mỗi 20 phút nếu nặng (Chest 2002;121:1977)
+ Đánh giá lại sau 60-90 phút điều trị
Đợt cấp nhẹ-trung bình: tiếp tục SABA mỗi 1h
Đợt cấp nặng: SABA và ipratropium mỗi 1h hoặc tiếp tục; nếu kháng trị, xem xét Mg cùng với hoặc không heliox
+ Quyết định tùy trường hợp trong 4h nhập viện và sau 1-3h điều trị
– Steroids liều cao: methylprednisolone 125 mg IV mỗi 6h (NEJM 1999;340:1941).
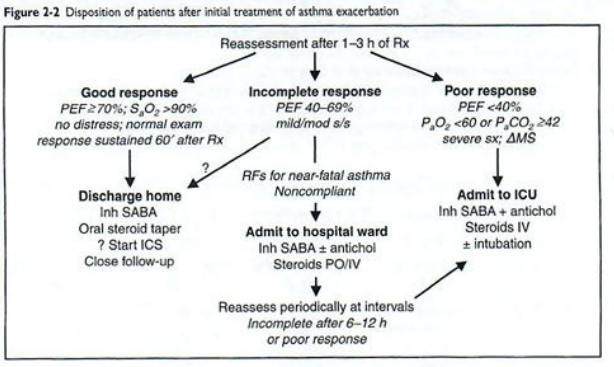
– Tại đơn vị ICU
+ Thông khí xâm lấn:
Ống NKQ lớn, giữ áp lực bình nguyên <30 cm H2O (dự đoán chấn thương khí áp tốt hơn áp lực đỉnh), giữ thời gian thở ra tối đa, áp lực dương cuối kì thở ra tùy theo sinh lí bệnh nhân.
Làm tê liệt, gây mê hô hấp, rửa phế quản-phế nang với thuốc tiêu nhầy, heliox (cần 60–80% khí heli), và trao đổi oxy ngoài cơ thể đã được áp dụng thành công.
+ Thông khí áp lực dương không xâm lấn dường như cải thiện tắc nghẽn (Chest 2003;123:1008), nhưng còn gây tranh cãi và hiếm khi sử dụng.

