Pocket Medicine: The Massachusetts General Hospital Handbook of Internal Medicine 7th
Cuốn sách này sẽ là tham khảo thiết yếu của các bác sĩ lâm sàng Nội khoa, nội trú và sinh viên Y đa khoa.
Được biên soạn bởi các bác sĩ nội trú và các nghiên cứu sinh xuất sắc nhất đến từ Bệnh viện Đa khoa Massachusetts hàng đầu thế giới của Mỹ, ấn bản thứ 6 của cuốn sách : Pocket Medicine của BVĐK Massachusetts cung cấp các thông tin quan trọng và các giải pháp cho những vấn đề phổ biến mà các bác sĩ phải đối mặt trong thực hành nội khoa.
Được thiết kế theo kích thước nhỏ gọn có thể bỏ vừa túi áo, cuốn sách này cung cấp kiến thức rõ ràng và súc tích trong chẩn đoán, điều trị hầu hết các rối loạn phổ biến về tim mạch, hô hấp – phổi, tiêu hóa gan mật, thận, huyết học ung thư, bệnh truyền nhiễm, nội tiết, cơ xương khớp và nội khoa thần kinh.
Danh sách gạch chân đầu dòng cùng các bảng và thuật toán cho phép các thầy thuốc lâm sàng bận rộn tìm kiếm thông tin cần một cách nhanh chóng. Một phụ lục 16 trang bao gồm các hình ảnh màu hiển thị cho hình ảnh X-Quang, CT, siêu âm tim, phết máu ngoại vi, và phân tích nước tiểu bình thường cũng như bất thường thường gặp trong thực hành nội khoa.
+ Thiết kế thân thiện, kích thước bỏ túi
+ Đủ nhỏ để nhét vào túi áo Blouse
+ Thiết kế giúp dễ dàng ghi chép ngay trên cuốn sách !
+ Nội dung ngắn gọn, súc tích nhưng cập nhật và toàn diện
+ Nội dung đã được cập nhật để phản ánh những tiến bộ mới nhất trong lĩnh vực nội khoa
Cuốn sách này sẽ là tham khảo thiết yếu của các bác sĩ lâm sàng Nội khoa, nội trú và sinh viên Y đa khoa.
ĐIỆN TÂM ĐỒ
Cách tiếp cận (tiếp cận một cách hệ thống rất quan trọng)
• Tần số (? nhanh, chậm) và nhịp (? mối quan hệ giữa P và QRS)
• Các khoảng (PR, QRS, QT) và trục (? trục trái hay phải)
• Bất thường buồng tim (? bất thường nhĩ trái và/hoặc phải, ? phì đại thất trái và/hoặc phải)
• Thay đổi QRST (? sóng Q, sóng R tiến triển chậm ở V1–V6, ST c/T, sóng T biến đổi)
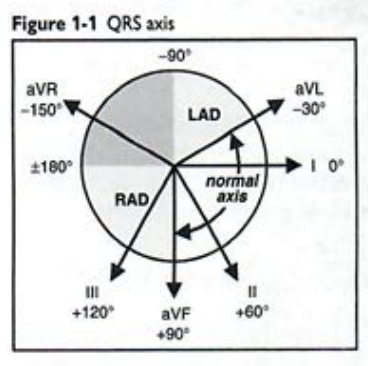
Trục điện tim lệch trái
• Định nghĩa: trục ngoài – 30° (S>R ở DII)
• Nguyên nhân: phì đại thất trái, block nhánh trái,
NMCT thành dưới,Wolf-Parkinson-White (WPW)
• Block phân nhánh trái trước: Trục trái (–45 đến–90°), qR ở aVL, QRS <120ms và không có nguyên nhân khác gây trục lệch trái (như NMCT thành dưới).
Trục điện tim lệch phải
• Định nghĩa: trục ngoài +90° (S>R ở DI)
• Nguyên nhân: phì đại thất phải, tắc mạch phổi, COPD (thường không >+110°), khiếm khuyết vách, NMCT thành bên,WPW
• Block phân nhánh trái sau: trục phải (90–180°), rS ở DI & aVL, qR ở DIII & aVF, QRS>120 ms và không có nguyên nhân nào khác gây trục lệch phải
Block hai nhánh: Block nhánh phải + Block phân nhánh trái trước/Block phân nhánh trái sau

Khoảng QT kéo dài (JAMA 2003;289:2120; NEJM 2004;350:1013; www.torsades.org)
• QT được đo từ điểm khởi đầu phức bộ QRS đến điểm kết thúc sóng T (đo khoảng QT dài nhất)
• QT thay đổi theo tần số tim, tính theo công thức Bazett: QTc = , công thức không chính xác ở tần số tim cao và thấp (giá trị bình thường QTc <450ms ở nam và 460ms ở nữ ).
• Nguyên nhân:
Thuốc chống loạn nhịp: nhóm Ia (procainamide, disopyramide), nhóm III (amiodarone,sotalol)
Thuốc hướng tâm thần: chống loạn thần (phenothiazines…), thuốc chống trầm cảm 3 vòng…
Kháng sinh: macrolide, quinolone, voriconazole, pentamidine, atovaquone, chloroquine, amantadine, foscarnet, atazanavir, ? Sulfamethoxazole + trimethoprim.
Khác: thuốc chống nôn (droperidol, thuốc đối kháng 5-HT3), alfuzosin, methadone, ranolazine
Rối loạn điện giải: hạ Ca, ? hạ K, ? hạ Mg
Rối loạn chức năng thần kinh tự động: xuất huyết nội sọ (sóng T đảo ngược sâu), đột quỵ, thủ thuật cắt bỏ nội mạc động mạch cảnh, phẫu thuật vùng cổ
Bẩm sinh (hội chứng QT kéo dài): bệnh của kênh K, Na, Ca (Lancet 2008;372:750)
Phối hợp: bệnh mạch vành, bệnh cơ tim, nhịp chậm, block nhĩ thất cao độ, suy giáp, hạ thân nhiệt

Phì đại thất trái (Circ 2009;119:e251)
• Nguyên nhân: tăng huyết áp,hẹp/hở van ĐM chủ, bệnh cơ tim phì đại, hẹp eo ĐMC
• Tiêu chuẩn (độ nhạy <50%, độ đặc hiệu >85%)
Hệ thống thang điểm Romhilt-Estes: 4 điểm = có thể, 5 điểm =chắc chắn
– Tăng độ lớn (bất kì điều sau): R hoặc S lớn nhất ở chuyển đạo ngoại biên 20 mm hoặc S ở V1/ V2 30 mm hoặc R ởV5/V6 30 mm (3 điểm)
– Thay đổi ST trái chiều với QRS: không dùng digitalis (3 điểm); có dùng digitalis (1 điểm)
– Dày nhĩ trái (3 điểm); Trục trái (2 điểm); thời gian QRS 90ms (1 điểm)
– Thời gian nhánh nội điện (bắt đầu QRS đến đỉnh sóng R) ở V5 hoặc V6 50ms (1 điểm)
Sokolow-Lyon: SV1+ RV5/ V6 35mm
Cornell: RaVL + SV3 >28mm ở nam hoặc >20mm ở nữ
Tiêu chuẩn khác: R ở aVL 11mm (hoặc nếu trục trái/block phân nhánh trái trước,
13mm và S ở DIII 15mm)
Phì đại thất phải (Circ 2009;119:e251)
• Nguyên nhân: tâm phế mạn, bẩm sinh (tứ chứng Fallot, đảo gốc động mạch, hẹp động mạch phổi,thông liên nhĩ, thông liên thất), hẹp hai lá, hở ba lá
• Tiêu chuẩn (độ nhạy thấp, nhưng độ đặc hiệu cao, ngoại trừ COPD)
R>S ở V1 hoặc R V1 7mm, SV5 hoặc V6 7mm, tỉ R/S ở các chuyển đạo trước tim giảm dần, trục phải 110 độ (dày thất trái + trục phải hoặc S cao ởV5/V6 à phì đại hai thất)
Chẩn đoán phân biệt sóng R ưu thế ở V1 hoặc V2
• Thất lớn: phì đại thất phải (trục phải, dày nhĩ phải, S sâu ở DI,V5,V6); bệnh cơ tim phì đại
• Tổn thương cơ tim: NMCT thành sau (thường với NMCT thành dưới); bệnh teo cơ Duchenne
• Bất thường khử cực: block nhánh phải (QRS 120 ms, rSR’);WPW (PR ngắn, sóng δ, kéo dài phức bộ QRS)
• Khác: tim sang phải; mắc nhầm chuyển đạo; có thể là bình thường
Sóng R tiến triển chậm (Archives 1982;142:1145)
• Định nghĩa: mất sự khử cực về phía trước mà không có sóng Q thật sự (V1–V3); RV33mm
Nguyên nhân:
– NMCT cũ trước vách (thường RV31.5mm, ST chênh lên dai dẳng hoặc T đảo ngược ở V2 & V3)
– Bệnh cơ tim
– Phì đại thất trái (sóng R tiến triển chậm với điện thế ưu thế ở chuyển đạo trước tim trái)
– Phì đại thất phải/COPD (sóng R nhỏ và sóng S ưu thế ở DI)
– Block nhánh trái;WPW; tim xoay theo chiều kim đồng hồ; mắc nhầm chuyển đạo
Sóng Q bệnh lý
• Định nghĩa: 30ms hoặc >25% chiều cao sóng R trong phức bộ đó
• Sóng q nhỏ (vách) ở DI, aVL,V5&V6 là bình thường, có thể thấy sóng Q đơn độc ở DIII, aVR,V1
• Hình ảnh “giả nhồi máu” có thể thấy trong block nhánh phải, bệnh thâm nhiễm, bệnh cơ tim phì đại, COPD,tràn khí màng phổi,WPW
ST chênh lên (NEJM 2003;349:2128; Circ 2009;119:e241, e262)
• NMCT cấp (chênh lồi T đảo ngược) hoặc NMCT trước đó mà ST còn chênh lên
• Co thắt mạch vành (cơn đau thắt ngực Prinzmetal; ST chênh lên thoáng qua trong phân phối mạch vành)
• Viêm màng ngoài tim (lan tỏa, ST chênh lõm; kết hợp với PR ngắn, sóng T thường dương)
• Bệnh cơ tim phì đại, bệnh cơ tim Takotsubo, phình vách thất, đụng giập tim
• Tắc mạch phổi (thỉnh thoảng ST chênh lên ở V1–V3; thường kèm theoT đảo ngược ở V1–V4,trục lệch phải, block nhánh phải)
• Bất thường tái cực
– Block nhánh trái (tăng thời gian QRS, ST chênh lên không đối xứng trong cùng phức bộ QRS)
– Chẩn đoán NMCT có ST chênh lên trong trường hợp block nhánh trái: 1mm ST chênh lên cùng chiều với QRS (độ nhạy 73%, độ đặc hiệu 92%) hoặc 5mm nếu ngược chiều (độ nhạy 31%, độ đặc hiệu 92%) (“Tiêu chuẩn Sgarbossa” NEJM 1996;334:481)
– Phì đại thất trái (tăng độ lớn QRS);hội chứng Brugada (rSR’,ST chênh lên dốc xuống dần ở V1–V2)
– Tăng K máu (tăng thời gian QRS, T cao, P không có)
• Tái cực sớm: thường thấy nhất ở các chuyển đạo V2–V5 và trên những người trẻ
– Điểm J chênh lên 1–4mm ở nhánh xuống của sóng R; ST chênh lõm; T lớn;
– Độ lớn ST chênh / biên độ sóng T <25%; dấu hiệu này có thể biến mất khi tập luyện
– Tái cực sớm ở các CĐ phía dưới có thể kèm theo tăng nguy cơ rung thất,nhưng rất hiếm (NEJM 2009;361)
ST chênh xuống
• Thiếu máu cơ tim ( sóng T bất thường) hoặc NMCT cấp thành dưới (V1–V3)
• Tác dụng của digitalis (ST chênh dốc xuống T bất thường, không tương quan với nồng độ digitalis)
• Tăng K+ máu ( sóng U)
• Bất thường tái cực đi kèm trong block nhánh trái hay phì đại thất trái (thường ở V5,V6, I, aVL)
Sóng T đảo ngược (thường 1mm; sâu nếu 5mm) (Circ 2009;119:e241)
• Thiếu máu hay nhồi máu;dấu hiệu Wellens (T đảo ngược sâu sớm ở vùng trước tim) à gần vùng tổn thương của động mạch vành trái
• Viêm màng ngoài tim; Bệnh cơ tim (Takotsubo & loạn sản thất phải); sa van 2 lá; tắc mạch phổi (đặc biệt nếu T đảo ngược ở V1–V4)
• Bất thường tái cực đi kèm trong phì đại thất trái/phải (“mô hình quá tải”), block nhánh
• Sau cơn nhịp nhanh hay sau nhịp máy tạo nhịp
• Rối loạn điện giải, digoxin, PaO2, PaCO2, pH, hay rối loạn thân nhiệt
• Chảy máu nội sọ (“sóng T não,” thường kèm tăng khoảng QT)
• Bình thường ở trẻ em (V1–V4) và các chuyển đạo mà QRS chủ yếu (-) ; T đảo ngược sâu ở các vận động viên trẻ có thể là nguy cơ của bệnh cơ tim trong tương lai (NEJM 2008;358:152)
Điện thế thấp
• Độ lớn QRS (R+S) <5mm ở tất cả các chuyển đạo ngoại biên và <10mm ở chuyển đạo trước tim
• Nguyên nhân: COPD (chỉ ở các chuyển đạo trước tim), tràn dịch màng tim, bệnh phù niêm, béo phì, tràn dịch màng phổi, bệnh cơ tim hạn chế/thâm nhiễm, bệnh mạch vành lan tỏa.
ĐAU NGỰC
| Nguyên nhân tim mạch | |
| Rối loạn | Đặc điểm tiêu biểu & Phương pháp chẩn đoán |
| Đau thắt ngực không ổn định | Đè nặng sau xương ức lan đến cổ,hàm, tay trái <30’ khó thở, vã mồ hôi, buồn nôn,nôn tăng khi gắng sức;giảm khi dùng Nitroglycerin/nghỉ ngơi;tuy nhiên dùng NTG ở khoa cấp cứu k phải là chỉ định đúng trong ĐTN; ĐTĐ biến đổi (STchênh xuống hoặc chênh lên,T đảo ngược) |
| NMCT | Tương tự như ĐTN nhưng tăng cường độ & thời gian. Troponin hoặc CK-MB (+) |
| VMNT & Viêm cơ – màng ngoài tim | Đau nhói lan đến cơ thang, tăng khi hít thở, giảm khi ngồi cúi ra phía trước. Tiếng cọ màng ngoài tim. ĐTĐ biến đổi (ST chênh lên lan tỏa & khoảng PR ngắn). Tràn dịch màng ngoài tim. Nếu viêm cơ tim, tương tự như trên+ tăng Troponin triệu chứng suy tim và giảm EF. |
| Bóc tách động mạch chủ | Khởi phát đột ngột, đau như xé rách, dao đâm (LR (-) = 0.3), trước, sau, giữa xương vai. THA hay hạ HA. HA không cân đối (>20 mmHg) hoặc thiếu hụt mạch (LR (+) =5.7), triệu chứng TK khu trú (LR (+) = 6), hở chủ, trung thất dãn rộng trên XQ (LR (-) = 0.3); lòng giả trên CĐHA. (JAMA 2002;287:2262) |
| Nguyên nhân do phổi | |
| Rối loạn | Đặc điểm tiêu biểu & chẩn đoán |
| Viêm phổi | Đau kiểu màng phổi; khó thở, sốt, ho, đàm. Tăng nhịp thở, ran nổ. Thâm nhiễm trên X quang |
| Viêm màng phổi | Đau chói kiểu màng phổi. |
| Tràn khí màng phổi | Khởi phát đột ngột, đau chói kiểu màng phổi. Gõ vang, rì rào phế nang giảm. Tràn dịch màng phổi trên X quang. |
| Tắc mạch phổi | Khởi phát đột ngột đau kiểu màng phổi. Tăng nhịp thở và nhịp tim, giảm SaO2, ĐTĐ (Trục phải, block nhánh phải, T đảo ngược V1-V4, ST chênh V1-V3). CTA (+). |
| Tăng áp phổi | Đau kiểu đè nặng, khó thở. Giảm SaO2, tiếng T2 mạnh, T3 và hoặc T4 bên phải. |
| Nguyên nhân tiêu hóa | |
| Rối loạn | Đặc điểm tiêu biểu và chẩn đoán |
| Trào ngược thực quản | Nóng rát sau xương ức, vị chua ở miệng, ợ. Tăng sau ăn, khi nằm; giảm bởi thuốc kháng acid. Nội soi, đo áp lực thực quản |
| Co thắt thực quản | Đau dữ dội sau xương ức. Tăng khi nuốt, giảm bởi nitroglycerin/chẹn calci. Đo áp lực thực quản |
| HC Mallory-Weiss | Nôn dữ dọi. Nội soi |
| HC Boerhaave | Nôn dữ dội. Đau nặng, tăng khi nuốt. Tràn khí dưới da, tràn khí trung thất rõ trên CT ngực. |
| Loét dạ dày-tá tràng | Đau thượng vị, giảm bởi thuốc kháng acid. xuất huyết tiêu hóa. Nội soi, tìm H.pylori. |
| Bệnh lí mật | Đau hạ sườn phải, buồn nôn/nôn. Tăng khi ăn thức ăn dầu mỡ. Siêu âm, xét nghiệm chức năng gan. |
| Viêm tụy | Khó chịu vùng thượng vị/sau lưng. Tăng amylase và lipase; CT bụng. |
| Cơ xương khớp và nguyên nhân khác | |
| Rối loạn | Đặc điểm tiêu biểu và chẩn đoán |
| Viêm sụn sườn | Đau chói khu trú. Tăng khi vận động. Đau tăng khi sờ nắn |
| Zona thần kinh | Đau dữ dội một bên cơ thể. Nổi mụn nước trên da và theo sợi thần kinh cảm giác |
| Lo lắng | “Đau thắt lại” |
Tiếp cận ban đầu
• Bệnh sử tập trung: tính chất & mức độ nặng của đau ngực; vị trí & hướng lan; yếu tố làm tăng & giảm; thời gian, tần suất & kiểu đau; hoàn cảnh xuất hiện; triệu chứng kèm theo
• Khám thực thể: các dấu hiệu sống (bao gồm huyết áp cả 2 tay), tiếng ngựa phi, tiếng thổi, tiếng cọ; dấu hiệu bệnh mạch máu (tiếng thổi ở ĐM cảnh/đùi, mạch yếu), dấu hiệu suy tim; khám phổi & bụng; khám thành ngực để xem cơn đau xuất hiện hay không
• ĐTĐ 12 chuyển đạo: trong 10’ ; đối chiếu ĐTĐ trước đó & hiện tại; xem xét các CĐ phía sau (V7–V9) để phát hiện NMCT thành sau nếu có HC vành cấp nhưng ĐTĐ không biểu hiện
• Men tim (Troponin, CK-MB): là XN tiếp theo, 6–12h sau khi có triệu chứng Troponin (I/T): có độ nhạy & độ đặc hiệu cao nhất; bách phân vị thứ 99. phát hiện NMCT 3–6h sau tổn thương, đạt đỉnh sau 24h, có thể còn cao sau 7–10 ngày ở NMCT không ST chênh XN có độ nhạy cao: độ nhạy & độ đặc hiệu 90–95%; độ nhạy 85% trong 3h khi triệu chứng khởi phát (NEJM 2009;361:858, 868) .(+) giả (không có BMV): viêm cơ tim/bệnh cơ tim nhiễm độc,suy tim nặng, cơn THA, tắc mạch phổi, SHH nặng, chấn thương tim/chuyển nhịp, NT huyết, XH dưới nhện, thiếu máu cục bộ,?suy thận( giảm độ thanh thải, bệnh cơ xương với các ổ nhồi máu nhỏ); CK-MB: độ nhạy&đặc hiệu thấp hơn (cơ xương,lưỡi,cơ hoành,ruột,tử cung,tuyến tiền liệt)
• XQ ngực; phương tiện CĐHA khác (SÂ tim, CTA..) được chỉ ra dựa trên bệnh sử, khám lâm sàng và XN ban đầu
• CT mạch vành: 1⁄2 k có BMV à 0% HC vành cấp; 1⁄2 có xơ vữa à 17% HC vành cấp;nếu có hẹp đáng kể cũng chỉ 35% có HC vành cấp (JACC 2009;53:1642). tốt để loại trừ.
Nghiệm pháp gắng sức (NEJM 2001;344:1840)
• Chỉ định: BMV,đánh giá các bệnh nhân bị BMV đã biết và có lâm sàng thay đổi, phân tầng nguy cơ đối với bệnh nhân có HC vành cấp, xác định vùng thiếu máu (cần thiết)
• Chống chỉ định
– Tuyệt đối: NMCT cấp trong vòng 48h, ĐTNKÔĐ, tắc mạch phổi cấp tính, hẹp chủ nặng, suy tim/ RL nhịp chưa kiểm soát được, viêm cơ-màng ngoài tim, bóc tách ĐMC cấp tính
– Tương đối: Hẹp nhánh ĐMV trái, hẹp van mức độ vừa, THA nặng, bệnh cơ tim phì đại, block nhĩ thất cao độ, RLĐG nặng, bệnh nhân không thực hiện được
• Nghiệm pháp: Bruce chuẩn (tăng tốc độ/độ dốc mỗi 3’), Bruce sửa đổi (k bắt đầu với máy chạy bộ nghiêng),dưới mức tối đa(nếu <3 tuần sauNMCT), hoặc tr/c giới hạn; giữ lại thuốc điều trị ĐTN nếu muốn chẩn đoán BMV,cho nếu bn được đánh giá là có thiếu máu.
• Thuốc: nếu không thể làm nghiệm pháp, khả năng thực hiện thấp hay NMCT gần đây. Độ nhạy & đặc hiệu làm nghiệm pháp; thích hợp nếu có block nhánh trái. Hình ảnh ĐTĐ không đặc hiệu trong trường hợp này. Thuốc dãn vành (sẽ phát hiện BMV, nhưng sẽ k biết nếu có thiếu máu): regadenoson, dipyri-damole, or adenosine (có thể làm nhịp chậm và co thắt phế quản).Thuốc tăng nhịp tim/tăng co (theo sinh lý):dobutamine(có thể dẫn đến loạn nhịp nhanh).
• CĐHA:được sử dụng nếu k làm ĐTĐ gắng sức được(máy tạo nhịp, block nhánh trái, ST chênh xuống >1mm khi nghỉ, digitalis, dày thất trái, WPW),sau ĐTĐ không rõ, thuốc hay thiếu máu cục bộ SPECT (99mTc-sestamibi) PET(Rb82; thường dùng với nghiệm pháp thuốc),SÂ tim, MRI
Kết quả
• Tần số tim (TST) (phải đạt 85% TST đối đa [220-tuổi] mới được chẩn đoán), HA phản ứng, giá trị 2 đỉnh (TST HA), TST hồi phục (TSTđỉnh –TSTsau 1p; bình thường>12)
• Khả năng gắng sức tối đa đạt được (METS hay phút)
• Xuất hiện các triệu chứng (mức độ gắng sức và tương quan với sự xuất hiện triệu chứng)
• Thay đổi trên ĐTĐ: ST chênh dốc xuống hay nằm ngang (1mm) dự đoán BMV (nhưng những CĐ có ST chênh xuống không chỉ ra vùng thiếu máu khu trú); ST chênh lên có giá trị cao hơn
• Chỉ số Duke = thời gian(p)–(5mức chênh lệch ST tối đa)–(4chỉ số đau ngực)[0 không, 1 có nhưng k ảnh hưởng , 2 có ảnh hưởng];5à1% ca chết/năm; –10-4 à2–3%;-11à5%
• CĐHA: khiếm khuyết hoạt độ phóng xạ hay các bất thường vận động thành trên siêu âm tim; khuyết xạ có hồi phục = thiếu máu; khuyết xạ không hồi phục = nhồi máu
– (+) giả: ngực à khuyết phía trước và cơ hoànhà khuyết phía sau
– (-) giả có thể thấy nếu thiếu máu cân đối (như hẹp 3 nhánh ĐM)(giảm tưới máu k theo khu vực).
Cổng điện tim cho phép đánh giá chức năng tâm thu thất trái
Kết quả có nguy cơ cao(GTDĐ(+) 50% hẹp nhánh trái chính/3 nhánh ĐM,xem xét chụp MV)
• ĐTĐ: ST chênh xuống 2mm hoặc1mm ở gđ1 hoặc 5CĐ hoặc 5p khi hồi phục; ST chênh lên; nhịp nhanh thất.
• Sinh lý: hạ HA, gắng sức <4 METS, đau ngực khi làm nghiệm pháp, Duke
–11; EF <35%
• Phóng xạ: 1 vùng khuyết xạ lớn hoặc 2 vừa, dãn thất trái thoáng qua, tăng hấp thu ở phổi
Đánh giá tình trạng cơ tim sống còn
• Mục đích: xác định vùng cơ tim ngủ đông mà có thể lấy lại chức năng sau tái thông mạch máu
• Các lựa chọn: MRI (độ nhạy95%, đặc hiệu70%), PET (ĐN90%, ĐH75%), SÂ tim với dobutamine (ĐN70%, ĐH85%); Tái phân bố thallium (ĐN90%, ĐH55%).
CTA & MRA mạch vành (NEJM 2008;369:2324; Circ 2010;121:2509)
• Chất lượng hình ảnh tốt nhất khi nhịp tim chậm,đều(cho chẹn nếu có thể để đạt TST 55–60).
• Calci tạo ảnh nhiễu cho CTA.
• MRI đang được nghiên cứu:chụp mạch máu, sự tưới máu, chức năng thất trái, tăng ngấm thuốc.
Chỉ số vôi hóa mạch vành (CACS, NEJM 2008;358:1336; JAMA 2010;303:1610)
• Định lượng mức độ vôi hóa từ đó ước lượng khối lượng mảng vôi hóa
• Không thể đánh giá % mạch vành hẹp (không có thuốc cản quang)
• Có giá trị ở những bệnh nhân không triệu chứng với chỉ số Framingham mức trung bình (nguy cơ NMCT hay chết do bệnh tim trong 10 năm là 10–20% ); chỉ số vôi hóa mạch vành là 0; 1–100; 101–300; >300 tương ứng với không có vôi hóa, thấp, trung bình và cao
• Có thể có giá trị như một xét nghiệm sàng lọc BMV ở bệnh nhân có triệu chứng (chỉ số vôihóa mạch vành <100 à 3% khả năng bị BMV; nhưng chỉ số cao có độ đặc hiệu thấp).



