PHẦN 1: MỞ ĐẦU CÁC RỐI LOẠN HỆ THỐNG TIM MẠCH
CHƯƠNG 231: TIẾP CẬN VỚI MỘT BỆNH NHÂN CÓ KHẢ NĂNG CÓ BỆNH LÍ TIM MẠCH
Joseph Loscalzo
MỨC ĐỘ CỦA VẤN ĐỀ
Các bệnh lí tim mạch (cardiovascular diseases) là những bệnh lí nặng phổ biến nhất ở những nước công nghiệp hóa và đang là vấn đề phát triển nhanh ở các nước đang phát triển. Tỉ lệ chết theo tuổi của bệnh lí mạch vành đã giảm 2/3 trong bốn thập kỉ qua ở Mĩ, cho thấy việc phát hiện, giảm yếu tố nguy cơ cũng như cải thiện trong điều trị, can thiệp trong bệnh mạch vành, loạn nhịp tim và suy tim. Dù thế nào đi nữa, các bệnh lí tim mạch vẫn là nguyên nhân thường gặp nhất gây tử vong, chiếm khoảng 35% tất cả các trường hợp tử vong, gần 1 triệu người tử vong mỗi năm. Gần ¼ của những trường họp tử vong này là đột tử (sudden deaths). Hơn thế nữa, các bệnh lí tim mạch chiếm một tỉ lệ cao, được chẩn đoán ở khoảng 80 triệu người trưởng thành, tức khoảng 35% dân số trưởng thành. Tỷ lệ đang tăng nhanh ở các bệnh như béo phì, đái tháo đường type 2 và hội chứng chuyển hóa, đó là những yếu tối nguy cơ quan trọng trong xơ vữa động mạch, và đe dọa tăng tỷ lệ tử vong do bệnh mạch vành theo tuổi.
Trong nhiều năm, bệnh lí tim mạch được cho là thường gặp ở nam hơn nữ. Trong thực tế, phần trăm tất cả các trường hợp tử vong do bệnh lí tim mạch cao hơn ở phụ nữ (43%) so với nam (37%). Hơn thế nữa, mặc dù số ca tử vong do bệnh lí tim mạch giảm trong những thập kỉ qua ở nam, nhưng con số này thực tế là tăng ở nữ. Tình trạng viêm nhiễm, béo phì, đái tháo đường type 2 và hội chứng chuyển hóa đóng vai trò quan trọng trong tiến triển xơ vữa mạch vành ở phụ nữ hơn nam giới. Bệnh mạch vành (CAD) liên quan đến rối loạn vi tuần hoàn mạch vành thường nhiều hơn ở nữ. Điện tim khi gắng sức có độ chính xác trong chẩn đoán ở nữ thấp hơn ở nam ở các tắc nghẽn mạch thượng tâm mạc (epicarrdial obstruction).
TIỀN SỬ
Các bệnh lí tim mạch thường xuất hiện cấp tính, như những người quá khứ không có triệu chứng đột ngột xuất hiện nhồi máu cơ tim hoặc những bệnh nhân có bệnh lí cơ tim phì đại (hypertrophic cardiomyopathy) không triệu chứng hoặc những bệnh nhân có hội chứng QT kéo dài (prolonged QT interval) không triệu chứng mà những triệu chứng biểu hiện của những người này là ngất (syncope) hoặc thậm chí là đột tử (sudden deaths). Tuy nhiên, bác sĩ có thể nhận ra bệnh nhân có các yếu tố nguy cơ một khoảng thời gian dài trước khi bệnh xảy đến và có các can thiệp để phòng ngừa. Ví dụ, một bệnh nhân với nhồi máu cơ tim cấp sẽ có nguy cơ xơ vữa mạch nhiều năm. Những yếu tố nguy cơ này nếu được nhận ra, có thể loại bỏ hoặc làm giảm đi từ đó làm chậm hoặc ngăn chặn nhồi máu. Tương tự, một bệnh nhân có bệnh lí cơ tim phì đạicó thể có tiếng thổi ở tim nhiều năm và tiền sử gia đình về bệnh lí này. Những phát hiện này có thể đưa đến việc kiễm tra trên điện tâm đồ, phát hiện ra bệnh và những liệu pháp thích hợp được đưa ra trước khi có các biểu hiện bệnh nặng.
Bệnh nhân có bệnh lí van tim (valvular heart disease) hoặc bệnh cơ tim giãn vô căn (idiopathic dilated cardiomyopathy) ngược lại có thể có diễn tiến bệnh nặng dần trong khó thở (dyspnea) và những biểu hiện khác của suy tim mạn tính (chronic heart failure) và cuối cùng là các cơn suy tim cấp chỉ xuất hiện ở giai đoạn sau của bệnh.Hiểu được tiền sử của bệnh lí khác nhau rất cần thiết để có thể đưa ra những chẩn đoán phù hợp và can thiệp phù hợp đối với mỗi giai đoạn bệnh, cũng như đưa ra những tiên lượng cho bệnh nhân và gia đình.
CÁC TRIỆU CHỨNG TIM (CARDIAC SYMTOMS)
Các triệu chứng gây ra bởi bệnh tim hầu hết thường do thiếu máu cơ tim (myocardial ischemia), rối loạn co và/hoặc giãn cơ tim, tắc nghẽn dòng máu hoặc bất thường nhịp hoặc tần số tim (rhythm or rate). Thiếu máu (ischemia), gây ra bởi mất cân bằng giữa cung cấp oxy cho tim và nhu cầu oxy của tim, biểu hiện thường gặp là các khó chịu ở ngực (chest discomfort), ngược lại giảm khả năng bơm máu của tim thường dẫn đến mệt mỏi (fatigue) và tăng áp lực nội mạch (elevated intravascular pressure) ngay trên thất bị suy (filing ventricle). Kết quả làm tụ dịch bất thường (fluid accumulation) với phù ngoại vi (peripheral edema) hoặc sung huyết phổi (pulmonary congestion) và khó thở (dyspnea). Tắc nghẽn dòng máu (obstruction to blood flow), như xảy ra trong hẹp van tim, có thể gây ra các triệu chứng tương tự như suy cơ tim (myocardial failure). Loạn nhịp tim (cardiac arrhythmias) thường xuất hiện đột ngột và gây ra các dấu hiệu (signs) và triệu chứng (symtoms) – đánh trống ngực (palpitations), khó thở (dyspnea), hạ huyết áp (hypotension) và ngất (syncope) – thường xuất hiện đột ngột và mất đi cũng nhanh như cái cách nó xuất hiện.
Mặc dù khó thở, khó chịu ngực, phù và ngất là các biểu hiện thường gặp của bệnh tim, nhưng chúng cũng xảy ra trong nhiều bệnh lí khác. Vì vậy, khó thở thường được gặp trong nhiều bệnh tại phổi (pulmonary diseases), béo phì nặng (marked obese) và lo lắng (anxiety). Tương tự, khó chịu ở ngực có thể xuất hiện do các nguyên nhân tại tim hoặc không tại tim khác nhồi máu. Phù (edema), một phát hiện quan trọng ở những bệnh nhân suy tim không điều trị hoặc điều trị không đầy đủ, cũng có thể xuất hiện do bệnh thận (renal diseases) hoặc xơ gan (hepatic cirhosis). Ngất (syncope) không chỉ xuất hiện trong loạn nhịp tim nặng mà còn xuất hiện trong các bệnh lí thần kinh (neurologic diseases). Để xác định liệu những triệu chứng này có phải do bệnh tim cần phải khám lâm sàng một cách cẩn thận và hỗ trợ thêm bởi các test không xâm lấn như điện tâm đồ (electrocardiography) lúc nghỉ và lức gắng sức, siêu âm tim (echocardiography), hình ảnh học dưới tia X (roentgenography) và các hình ảnh học khác.
Chức năng cơ tim và mạch vành bình thường khi nghỉ ngơi có thể trở nên không đầy đủ do gắng sức. Vì thế, khó thở và/hoặc khó chịu ngực xuất hiện trong quá trình hoạt động là đặc trưng của bệnh nhân bị bệnh tim, ngược lại, các triệu chứng xuất hiện khi nghỉ ngơi và thuyên giảm khi gắng sức thì hiếm gặp ở bệnh nhân. Vì thế, cần phải hỏi kĩ càng bệnh nhân các triệu chứng liên quan đến gắng sức.
Nhiều bệnh nhân có bệnh lí tim mạch có thể không có triệu chứng cả lúc nghỉ ngơi lẫn gắng sức nhưng có thể xuất hiện các bất thường trên thăm khám như tiếng thổi ở tim (heart murmur), tăng áp động mạch (elevated arterial pressure) hoặc bất thường trên điện tâm đồ hay hình ảnh học. Rất cần thiết khi đánh giá nguy cơ toàn bộ đối với bệnh mạch vành ở những bệnh nhân không triệu chứng, sử dụng kết hợp lâm sàng với đo cholesterol và các thành phần của chúng, cũng như các maker sinh học như: C-reactive protein ở một vài bệnh nhân. Bởi vì biểu hiện ngay từ đầu của bệnh lí mạch vành có thể dữ dội – đột tử, nhồi máu cơ tim cấp hoặc đột quỵ ở những bệnh nhân trước đây không có triệu chứng – nên cần thiết để xác định những người có nguy cơ cao sẽ xuất hiện các biểu hiện như vậy và tiến hành thực hiện các test sâu hơn và đưa ra các biện pháp dự phòng.
CHẨN ĐOÁN
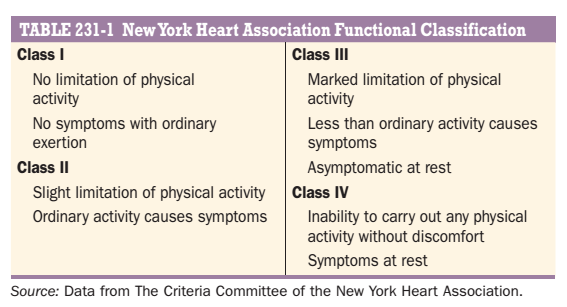
Một khung được đưa ra bởi hiệp hội tim mạch New York (NYHA), các vấn đề trong chẩn đoán bệnh tim một cách toàn diện bao gồm các vấn đề sau:
- Nguyên nhân nền: Có nền bệnh tim bẩm sinh, tăng huyết áp, thiếu máu cơ tim hay viêm nhiễm hay không ?
- Các bất thường giải phẫu: Những buồng tim nào liên quan ? Chúng bị phì đại, giãn hay cả hai ? Van tim nào bị ảnh hưởng ? Chúng trào ngược (regurgitant) và/hoặc hẹp (stenosis) ? Có liên quan màng ngoài tim không ? Có một nhồi máu hay không ?
- Các rối loạn sinh lí: Có một loạn nhịp xuât hiện không ? Có bằng chứng suy tim sung huyết hay thiếu máu cơ tim không ?
- Các khiếm khuyết chức năng: Phải gắng sức bao nhiêu thì xuất hiện triệu chứng ? Phân loại theo NYHA hữu ích trong mô tả các khiếm khuyết chức năng.
Một ví dụ có thể giúp hình dung ra tầm quan trọng của việc thành lập một chẩn đoán toàn diện. Ở bệnh nhân xuất hiện khó chịu ở ngực khi gắng sức, việc xác nhận xem có một thiếu máu cơ tim hay không là một lưu ý trên lâm sàng quan trọng. Tuy nhiên, việc nhận ra thiếu máu cơ tim đơn thuần không đầy đủ để thực hiện các liệu pháp hoặc tiên lượng cho đến khi các bất thường về mặt giải phẫu nền chịu trách nhiệm cho thiếu máu cơ tim như xơ vũa mạch vành hoặc hẹp động mạch chủ, được xác định và xem xét xem liệu các rối loạn sinh lí khác mà gây ra mất cân bằng giữa nhu cầu oxy và lượng oxy cung cấp cho cơ tim như thiếu máu nặng, nhiễm độc giáp hoặc nhịp nhanh trên thất là các yếu tố góp phần. Cuối cùng, độ nặng của các mất chức năng quyết định mức độ, tính cấp bách của các theo dõi tiếp theo và cũng từ đó chọn ra phác đồ điều trị phù hợp.
Việc đưa ra được một chẩn đoán bệnh tim mạch chính xác và toàn diện thường cần cả tiền sử bệnh và khám lâm sàng. Trong thực tế khám lâm sàng vẫn là cơ sở đề chẩn đoán nhiều bệnh. Khám lâm sàng sau đó có thể được hỗ trợ bởi 5 loại test khác là: (1)ECG (2)hình ảnh học không xâm lấn (X quang ngực, siêu âm tim, hình ảnh hạt nhân phóng xạ, CT, PET, MRI) (3)xét nghiệm máu đánh giá nguy cơ (lipid, CRP) hoặc chức năng tim (BNP) (4)đôi khi một số can thiệp xâm lấn đặc biệt (thông tim hay chụp mạch vành) (5) xét nghiệm di truyền để xác định các bệnh tim mạch di truyền đơn gen (bệnh cơ tim phì đại, hội chứng Marfan và bất thường ở các kênh ion dẫn đến kéo dài đoạn QT và tăng nguy cơ đột tử). Những test này đang trở nên phổ biến hơn.
TIỀN SỬ GIA ĐÌNH
Trong trường hợp bệnh nhân đã có tiền sử bệnh tim mạch đã biết hoặc nghi ngờ bệnh lí tim mạch, nên chú ý đặc biệt tiền sử gia đình của họ. Nhiều bệnh tim sẽ di truyền theo nhóm gia đình. Các khiếm khuyết di truyền đơn gen theo quy luật của Menden có thể xảy ra, như trong bệnh lí cơ tim phì đại, hội chứng Marfan và đột tử liên quan đến hội chứng QT kéo dài. Bệnh mạch vành trước tuổi trưởng thành, tăng huyết áp nguyên phát (essential hypertension), đái tháo đường type 2 và tăng lipid máu (yếu tố nguy cơ quan trọng nhất đối với bệnh mạch vành) thường di truyền đa gen. Mặc dù di truyền có tính chất gia đình ít rõ ràng hơn các di truyền đơn gen, nhưng nó cũng hữu ích trong đánh giá và tiên lượng ở các rối loạn di truyền đa gen. Bệnh lí tim mạch theo gia đình không chỉ xảy ra trên cơ sở di truyền mà còn liên quan đến chế độ ăn của gia đình hoặc các thói quen như ăn nhiều muố hoặc calories, hút nhiều thuốc lá.
ĐÁNH GIÁ CÁC KHIẾM KHUYẾT CHỨC NĂNG
Khi muốn đánh giá để xác định mức độ của các khiếm khuyết chức năng ở một bệnh nhân có bệnh tim mạch, cần phải chắc chắn về mức độ hoạt động và tốc độ hoạt động của bệnh nhân có thể thực hiện được trước khi các triệu chứng xuất hiện. Vì vậy, sẽ không đầy đủ để nói rằng bệnh nhân than khó thở. Khó thở có thể xảy ra sau khi chạy 2 dãy cầu thang dài cho thấy khiếm khiếm chức năng nhẹ hơn nhiều sơ với đi vài bước trên đường bằng đã khó thở. Thêm vào đó, tính khách quan tùy vào mức độ hoạt động thể lực trong công việc và trong lúc nghỉ ngơi nên được xem xét. Sự xuất hiện khó thở sau khi đi 2 dãy cầu thang ở những vận động viên chạy bộ đường dài có thể có ý nghĩa hơn nhiều so với những người sau khi đi bộ một dãy cầu thang mà công việc của họ không hoạt động nhiều. Tiền sử của bệnh nhân cũng nên được chú trọng trong quá trình đưa ra phác đồ điều trị. Ví dụ, phù , khó thở dai dẳng hoặc tăng lên và những biểu hiện khác của suy tim ở bệnh nhân dùng liều tối ưu thuốc lợi niệu và những thuốc khác cho suy tim thì sẽ nghiêm trọng hơn trường hợp tương tự nhưng chưa điều trị thuốc. Tương tự, sự xuất hiện của đau thắt ngực mặc dù điều trị với liều tối ưu của đau thắt ngực thì nghiêm trọng hơn so với những người không điều trị.
KHÁM HỆ THỐNG TIM MẠCH
KHÁM TOÀN THÂN
Bất cứ khi nào việc khám bệnh nhân luôn nên bắt đầu bằng việc đánh giá toàn trạng, chú ý đến tuổi (age), tư thế (posture), cử chỉ (demeanor) và tình trạng sức khỏe (health status). Bệnh nhân đau hay nằm im, khó thở hay vã mồ hôi ? Bệnh nhân có nằm ở một tư thế nhằm giảm đau hay hết đau không, như trong trường hợp nghi ngờ viêm màng ngoài tim cấp (pericarditis)? Có dấu hiệu nào cho thấy bệnh nhân đang khó thở có thể do nguyên nhân tại phổi không, như biến dạng lồng ngực hình thùng (barrel chest deformity) với tăng đường kính trước-sau của lồng ngực, thở nhanh, thở chúm môi? Da xanh, nhợt và vàng da có thể xuất hiện nhanh và cung cấp thêm dấu hiệu để quan sát. Một bệnh nhân xuất hiện với mệt mỏi, suy mòn kéo dài mạn tinh có thể cho thấy tình trạng suy tim hoặc một bệnh lí hệ thống khác như ung thư. Các hội chứng di truyền khác, thường liên quan đến hệ thống tim mạch, có thể nhận ra dễ dàng, như bệnh nhân có 3 nhiễm sắc thể số 21, hội chứng Marfan và hội chứng Holt-Oram. Chiều cao và cân nặng nên được đo thường xuyên và chỉ số khối cơ thể (BMI), diện tích bề mặt cơ thể (BSA) cũng nên được đo. Các chỉ số về chu vi vòng eo và chỉ số về tỉ lệ eo-mông cũng có thể được sử dụng để tiên lượng các nguy cơ tim mạch dài hạn. Tình trạng ý thức, mức độ tỉnh táo và thái độ, cảm xúc cũng nên được đánh giá liên tục trong suốt quá trình hỏi bệnh và thăm khám.
DA
Xanh tím trung ương (central cyanosis) xảy ra khi có shunt phải trái ở tim hay phổi, làm cho máu nghèo oxy đi đến tuần hoàn hệ thống. Xanh tím ngoại vi (peripheral cyanosis) thì ngược lại thường liên quan đến giảm lưu lượng máu đến chi do co các mạch máu nhỏ, như thấy ở bệnh nhân suy tim nặng, shock hay bệnh mạch máu ngoại vi; có thể tăng lên khi dùng beta-adrenergic blockers với tác dụng co mạch qua alpha. Xanh tím khu vực khác nhau như trong xanh tím chỉ xuất hiện ở chi dưới mà không xuất hiện ở chi trên trong bệnh nhân còn ống thông động mạch lớn và tăng áp phổi thứ phát với shunt phải trái ở các mạch máu lớn. Giãn mao mạch di truyền ở môi, lưỡi và niêm mạc như trong hội chứng Osler-Weber-Rendu (giãn mao mạch xuất huyết di truyền), tương tự như dâu sao mạch
ĐIỀU TRỊ
- Đau cấp tính (acute pain)
Để điều trị hiệu quả nhất đối với bất kì loại đau nào đó là loại bỏ nguyên nhân; vì vậy, trong lúc điều trị cơn đau ban đầu, nên cố gắng tìm nguyên nhân nền đồng thời với lúc điều trị. Đôi khi, điều trị bệnh nền sẽ không làm giảm đau ngay lập tức. Hơn thế nữa, một vài bệnh đau đến mức cần phải dùng thuốc giảm đau nhanh và hiệu quả ngay ban đầu (ví dụ: sau phẫu thuật, bỏng (burn), chấn thương (trauma), ung thư (cancer), hoặc cơn hồng cầu hình liềm (sickle cell crisis)). Thuốc giảm đau (analgesic medications) là phương pháp điều trị hàng đầu trong những trường hợp này.
- Aspirin, acetaminophen và NSAIDS (các thuốc chống viêm không steroid)
Những thuốc này được đề cập cùng nhau ở đây bởi vì chúng dùng cho cùng một vấn đề sức khỏe đang đề cập và có thể có cơ chế hoạt động tương tự nhau (Bảng 10-1). Tất cả các hợp chất này ức chế cyclooxygenase (COX) và ngoại trừ acetaminophen ra tất cả đều có tác dụng chống viêm, đặc biệt ở liều cao. Chúng đặc biệt hiệu quả đối với đau đầu nhẹ đến vừa và đau do cơ xương.
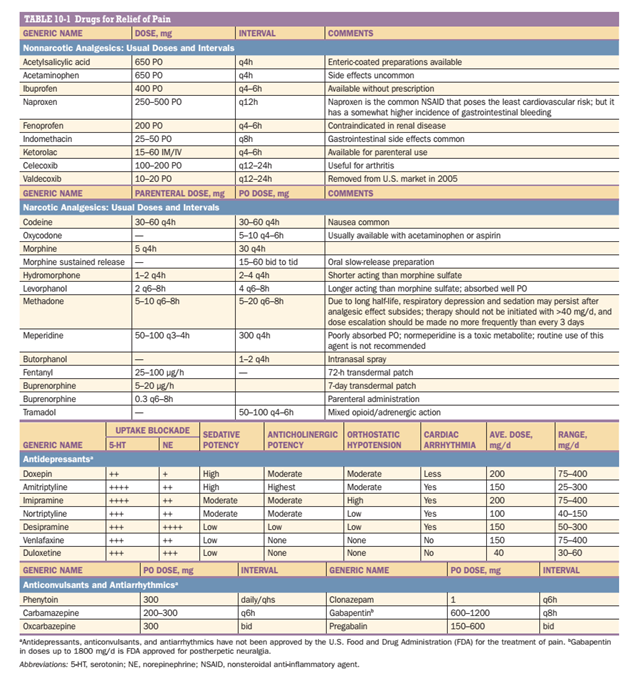
Bởi vì chúng hiệu quả đối với các loại đau thông thường này và có thể mua mà không cần kê đơn, nên thuốc ức chế COX là các thuốc giảm đau được dùng rộng rãi nhất. Chúng hấp thụ tốt tại đường tiêu hóa và nếu dùng không thường xuyên thì tác dụng phụ rất ít. Với việc sử dụng kéo dài, kích ứng dạ dày là một tác dụng thường gặp của aspirin và NSAIDS và là lí do thường xuyên hạn chế liều thuốc được dùng. Kích ứng dạ dày thường nghiêm trọng nhất đối với aspirin, có thể gây ra loét niêm mạc dạ dày dẫn đến chảy máu hoặc thủng dạ dày. Bởi vì aspirin aspirin acetyl hóa COX tiểu cầu không thể đảo ngược và vì thế can thiệp vào quá trình đông máu, chảy máu tiêu hóa là một nguy cơ nhất định. Tuổi già và tiền sử các bệnh về tiêu hóa làm tăng nguy cơ của aspirin và NSAIDS. Ngoài tác hại lên đường tiêu hóa của NSAIDS, độc với thận là một vấn đề đáng lưu tâm khi bệnh nhân dùng những thuốc này kéo dài. Những bệnh nhân có nguy cơ suy thận, đặc biệt những trường hợp giảm thể tích nội mạch như trong trường hợp dùng thuốc lợi niệu kéo dài hay giảm thể tích tuần hoàn cấp tính nên tránh NSAIDS. NSAIDS cũng có thể làm tăng huyết áp ở một số bệnh nhân. Điều trị kéo dài với NSAIDS cũng cần théo dõi thường xuyên và điều trị nếu cần thiết. Mặc dù độc với gan khi dùng liều cao, acetaminophen hiếm khi gây kích ứng dạ dày và cũng không ảnh hưởng đến chức năng tiểu cầu.
Sự xuất hiện của chế phẩm ngoài đường uống của NSAIDS, ketorolac và diclofenac, làm tăng tính hữu dụng của loại thuốc này trong điều trị đau cấp nghiêm trọng. Cả hai thuốc đều đủ hiệu quả và tác dụng đủ nhanh để thay thế opoids đối với nhiều bệnh nhân đau đầu hoặc đau cơ xương nghiêm trọng.
Có 2 loại NSAIDS chính: COX-1 và COX-2. Các thuốc chọn lọc COX-2 có tác dụng giảm đau tương tự và ít kích ứng dạ dày hơn thuốc ức chế không chọn lọc COX. Việc dùng của các thuốc ức chế chọn lọc COX-2 không làm thấp nguy cơ độc với thận so với NSAIDS không chọn lọc COX. Mặc khác, các thuốc ức chế chọn lọc COX-2 có lợi ích trong điều trị đau cấp sau phẫu thuật bởi vì không ảnh hưởng đến quá trình đông máu. Ức chế COX không chọn lọc thường chống chỉ định sau phẫu thuật bởi vì chúng làm giảm quá trình đông máu qua trung gian tiểu cầu và vì thế làm tăng nguy cơ chảy máu tại vị trí mổ. Ức chế COX-2, bao gồm celecoxib (Calebrex) làm tăng nguy cơ tim mạch, bao gồm trụy tim mạch, nhồi máu cơ tim, đột quỵ, suy tim hoặc huyết khối. Nó được xem như là ảnh hưởng của nhóm NSAIDS, trừ aspirin. Những thuốc này chống chỉ định trong thời kì ngay sau khi phẫu thuật bắc cầu nối mạch vành và nên sử dụng cẩn thận ở người già và những người có tiền sử hoặc nguy cơ bệnh lí tim mạch.
- Thuốc giảm đau opoids
Opoids là thuốc giảm đau có tác dụng mạnh nhất hiện nay. Trong tất cả các loại thuốc giảm đau, chúng có khoảng tác dụng rộng nhất và có tác dụng giảm đau nhanh và hiệu quả. Mặc dù tác dụng phụ thường gặp, hầu hết có thể đảo ngược: buồn nôn, nôn và táo bón là các tác dụng thường gặp và đáng quan tâm nhất nhưng không đe dọa tính mạng. Các tác dụng phụ liên quan đến opoid có thể đảo ngược nhanh chóng với thuốc đối vận narcotic là naloxone. Nhiều bác sĩ, y tá và bệnh nhân có chút e dè về việc sử dụng opoids do vấn đề nghiện thuốc ở bệnh nhân. Trong thực tế, có một nguy cơ rất nhỏ bệnh nhân nghiện với narcotic nếu như bệnh nhân dùng thuốc một cách thích hợp. Đối với đau mạn tính, đặc biệt đau mạn khong do ung thư, nguy cơ nghiện thuốc ở bệnh nhân dùng opoids kéo dài vẫn rất ít, nhưng nguy cơ tăng lên theo liều thuốc. Bác sĩ không nên do dự về việc sự dụng thuốc giảm đau opoids ở bệnh nhân đau cấp nghiêm trọng. Bảng 10-1 liệt kê các thuốc giảm đau được sử dụng rộng rãi nhất. Opoids gây ra tác dụng giảm đau do tác dụng trên hệ thần kinh trung ương. Chúng hoạt hóa các neuron ức chế đau và ức chế trực tiếp các neuron dẫn truyền đau. Hầu hết các thuốc giảm đau opoids thương mại có sẵn tác dụng trên cùng recepor của opoids (µ-receptor), khác nhau chủ yếu về độ mạnh của thuốc, thời gian khởi phát tác dụng, khoảng thời gian tác dụng của thuốc, khoảng thời gian tác dụng mạnh nhất của thuốc. Một vài tác dụng phụ là do sự tích trữ của các sản phẩm chuyển hóa không phải opoids của một thuốc opoids. Một ví dụ điển hình của vấn đề này là normeperidine, một sản phẩn chuyển hóa của meperidine, thường là >1g/d, việc tích tụ normeperidine có thể gây ra kích thích và co giật mà không đảo ngược được với naloxone. Tích tụ normeperidine tăng ở bệnh nhân suy thận.
Giảm đau nhanh nhất là bằng đường tĩnh mạch; giảm đau với đường uống thì chậm hơn. Bởi vì nguy cơ suy hô hấp, bệnh nhân xuất hiện với bất cứ một suy giảm hô hấp nào nên theo dõi sát sau khi dùng opoid; theo dõi độ bão hòa oxy có thể hữu ích. Suy hô hấp do opoids thường kèm theo nghiện thuốc và giảm tần số hô hấp. Sự giảm độ bão hòa oxy máu thể hiện



