TĂNG HUYẾT ÁP
ĐẠI CƯƠNG
– Định nghĩa:
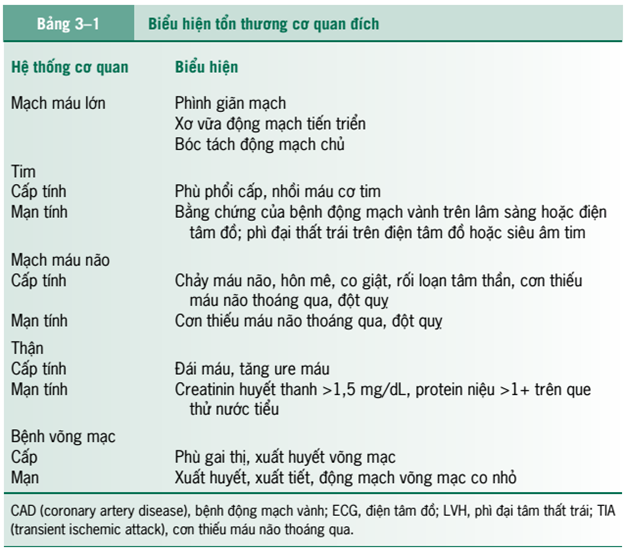
Tăng huyết áp được định nghĩa khi huyết áp (blood pressure-BP) tăng cao có thể gây nguy cơ tổn thương cơ quan đích đặc biệt đối với hệ thống mạch máu bao gồm mạch mẫu võng mạc, mạch não, tim, thận và các động mạch lớn khác (Bảng 3-1). – – Phân loại
+ Huyết áp bình thường: khi huyết áp tâm thu (systolic blood pressure-SBP)
Dưới 120 mm Hg và huyết áp tâm trương (diastolic blood pressure-DBP) dưới 80 mm Hg; không có chỉ định dùng thuốc.
+ Tiền tăng huyết áp: khi SBP từ 120-139 mm Hg hoặc DBP 80–89 mm Hg. Những bệnh nhân này nên thay đổi lối sống toàn diện để trì hoãn hoặc ngăn chặn sự tiến triển thành tăng huyết áp. Điều trị bằng thuốc nên được bắt đầu ở những bệnh nhân tiền tăng huyết áp có bằng chứng của tổn thương cơ quan đích hoặc đái tháo đường .
+ Tăng huyết áp độ 1 (SBP 140-150 mm Hg hoặc DBP 90-99 mm Hg) và tăng huyết áp độ 2 (SBP trên 160 mm Hg hoặc DBP trên100 mm Hg), nên bắt đầu điều trị bằng thuốc cùng với thay đổi lối sống để giảm huyết áp dưới 140/90 mm Hg ở những bệnh nhân không có bệnh đái tháo đường hay bệnh thận mạn tính. Đối với những bệnh nhân bị đái tháo đường hoặc bệnh thận mạn tính, BP nên được hạ xuống dưới 130/80 mm Hg. Bệnh nhân có mức huyết áp cao hơn 200/100 mm Hg so với huyết áp mục tiêu thường cần nhiều thuốc để kiểm soát tốt huyết áp, điều trị ban đầu nên bắt đầu với hai thuốc phối hợp. Bệnh nhân có huyết áp trên hoặc bằng 220/120 mm Hg cần được điều trị ngay lập tức và nhập viện điều trị nếu có triệu chứng của tổn thương cơ quan đích.
+ Cơn tăng huyết áp bao gồm tăng huyết áp cấp cứu và tăng huyết áp khấn cấp: Thường xuất hiện ở bệnh nhân có tiền sử tăng huyết áp nhưng cũng có thể xảy ra ở những người tiền sử huyết áp bình thường. Mức độ nghiêm trọng của cơn tăng huyết áp không chỉ liên quan với mức độ huyết áp tăng mà còn liên quan với tốc độ tăng của huyết áp vì cơ chế tự điều hoà huyết áp của cơ thể không có đủ thời gian để thích nghi.
+ Tăng huyết áp khẩn cấp được định nghĩa là sự gia tăng huyết áp đáng kể, thường là DBP trên 120 mm Hg và xảy ra khoảng 1% bệnh nhân tăng huyết áp. Tăng huyết áp khẩn cấp (tức là trên tăng huyết áp độ 2, tăng huyết áp có phù gai thị, biến chứng cơ quan đích tiến triển hơn là tổn thương và tăng huyết áp nặng khi phẫu thuật) cho phép giảm BP trong vòng vài giờ.
+ Tăng huyết áp cấp cứu bao gồm tăng huyết áp nhanh, được định nghĩa là khi
SBP trên 210 mm Hg và DBP trên 130 mm Hg có biểu hiện đau đầu, mờ mắt, hoặc có triệu chứng thần kinh khu trú và tăng huyết áp ác tính (có phù gai thị). Tăng huyết áp cấp cứu cần phải giảm BP ngay lập tức từ 20% đến 25% trị số huyết áp để ngăn chặn hoặc giảm thiểu tổn thương cơ quan đích (v.d., bệnh não tăng huyết áp, xuất huyết não, đau thắt ngực không ổn định, nhồi máu cơ tim [myocardial infarction-MI] cấp, suy thất trái cấp tính với phù phổi, phình động mạch chủ, suy thận tiến triển hoặc co giật).
+ Tăng huyết áp tâm thu đơn độc được định nghĩa là khi SBP trên 140 mm Hg và
DBP bình thường, thường xảy ra ở người cao tuổi (sau tuổi 50 và tăng dần theo tuổi). Điều trị nên được bắt đầu với loại thuốc bổ sung khi cần thiết để làm giảm SBP tới 140 mm Hg. Đánh giá thường xuyên khả năng dung nạp của bệnh nhân với các thuốc điều trị tăng huyết áp.
– Dịch tễ học:
+ Gánh nặng bệnh tật của tăng huyết áp rất nghiêm trọng, ảnh hưởng đến khoảng
68 triệu người Mỹ trưởng thành (MMWR tháng 2 năm 2011, 60). Thực tế đối với những người trong độ tuổi từ 15 đến 65 chưa bị tăng huyết áp có nguy cơ mắc tăng
huyết áp là 90%.
+ Dữ liệu từ nghiên cứu Framingham cho thấy bệnh nhân tăng huyết áp có nguy cơ mắc biến cố mạch máu não tăng cao hơn gấp bốn lần, suy tim sung huyết (congestive heart failure CHF) tăng cao hơn gấp sáu lần khi so sánh với nhóm
chứng có huyết áp bình thường.
+ Tỷ lệ mắc bệnh và tử vong liên quan đến bệnh, bao gồm bệnh xơ vữa động mạch, đột quỵ, suy tim (heart failure-HF) và suy thận, tăng lên cùng với mức độ của SBP và DBP.
+ Trong ba thập kỷ qua, việc điều trị tích cực tăng huyết áp đã làm giảm đáng kể tỷ lệ tử vong do đột quy và bệnh mạch vành (coronary heart disease CHD). Tuy nhiên, tỷ lệ bệnh thận giai đoạn cuối (endstage renal disease-ESRD) và tỷ lệ nhập viện vì suy tim tiếp tục tăng. Tỷ lệ kiểm soát BP đã được cải thiện nhưng vẫn còn thấp, chỉ 50,1% bệnh nhân điều trị đạt được BP dưới mức mục tiêu.
– Nguyên nhân:
Trên 90% tăng huyết áp nguyên phát hoặc tăng huyết áp vô căn; phần còn lại là tăng huyết áp thứ phát do các bệnh nhu mô thận, bệnh lý mạch máu, u tế bào ưa chrom, hội chứng Cushing, cường aldosteron nguyên phát, hẹp động mạch chủ, hội chứng ngưng thở khi ngủ và tỷ lệ rất ít rối loạn di truyền lặn hoặc di truyền trội trên nhiễm sắc thể thường, chi phối trực tuyến thượng thận-thận gây giữ muối.
– Yếu tố nguy cơ:
Nguy cơ mắc tăng huyết áp tăng theo tuổi. Các yếu tố khác góp phần gây tăng huyết áp bao gồm: thừa cân/béo phì, tăng lượng natri trong khẩu phần ăn, giảm hoạt động thể lực, tăng lượng tiêu thụ rượu và chế độ ăn uống ít trái cây, rau quả và kali.
– Phòng bệnh:
Phòng bệnh tăng huyết áp nên tập trung vào thay đổi các yếu tố nguy cơ. Chiến lược phòng bệnh cần phải giải quyết các rào cản về văn hóa, xã hội liên quan đến cung cấp dịch vụ chăm sóc sức khỏe và thay đổi lối sống hành vi.
CHẨN ĐOÁN:
– Biểu hiện lâm sàng :
+ Tăng huyết áp thường được phát hiện tình cờ khi đi khám kiểm tra sức khỏe định |kỳ, những trường hợp này không có biểu hiện triệu chứng lâm sàng.
+ Phát hiện và đánh giá tăng huyết áp tốt nhất đòi hỏi phải chính xác bằng đo huyết
áp không xâm lấn khi bệnh nhân ngồi với tay ở trạng thái nghỉ đặt ngang mức với tim. Sử dụng bằng cuốn đo huyết áp thích hợp (bơm hơi bao quanh ít nhất 80% của cánh tay) vì nếu băng cuốn quá nhỏ có thể gây sai lệch kết quả (cao hơn giá trị thật).
+ Hai lần đo có thể thực hiện cách nhau 2 phút. SBP là khi có sự xuất hiện của tiếng Korotkoff (pha I) và DBP với sự biến mất của âm thanh (pha V).
+ Một số bệnh nhân, tiếng Korotkoff không biến mất đến 0 mm Hg. Trong trường
hợp này, tiếng khởi đầu tiêu âm (muffling) của tiếng Korotkoff (phaIV) được tính là DBP. Cần phải cẩn thận để tránh đọc nhầm BP thấp hơn so với số thực do “lỗ thủng BP, do tiếng Korotkoff mất đi rồi xuất hiện trở lại ở bệnh nhân tăng huyết áp và có thể chênh lệch đến 25 mm Hg giữa BP thật và SBP đo được. Tăng huyết
áp cần được đo ở cả hai cánh tay, và ghi nhận BP bên cao hơn.
– Bệnh sử
+ Hỏi bệnh kỹ để tìm nguyên nhân của tăng huyết áp và chú ý tiền sử dụng các thuốc có thể ảnh hưởng đến huyết áp (v.d., thuốc nhỏ mũi chống viêm, thuốc tránh thai, thuốc ức chế sự thèm ăn, cyclosporine, thuốc chống viêm không steroid, hormone tuyến giáp ngoại sinh, uống rượu trong thời gian gần đây, cà phê, steroid đồng hóa, ma hoang (ephedra) và các chất kích thích bất hợp pháp như cocaine).
+ Chẩn đoán tăng huyết áp thứ phát cần được xem xét trong các trường hợp sau đây:
Tuổi khởi phát dưới 30 hoặc trên 60
Tăng huyết áp rất khó kiểm soát sau khi điều trị ban đầu
Tăng huyết áp ổn định trở nên khó kiểm soát
Xảy ra cơn tăng huyết áp trên lâm sàng
Xuất hiện dấu hiệu hoặc triệu chứng của nguyên nhân thứ phát như hạ kali máu hoặc nhiễm kiềm chuyển hóa không phải do thuốc lợi tiểu.
+ Ở những bệnh nhân trẻ tuổi có tăng huyết áp, khai thác tiền sử gia đình cẩn thận
có thể cung cấp các đầu mối tăng huyết áp theo di truyền Mendel đơn giản.
– Khám thực thể:
+ Khâm lâm sàng bao gồm phát hiện tổn thương cơ quan đích hoặc nguyên nhân thứ phát của tăng huyết áp bằng cách phát hiện tiếng thổi động mạch cảnh, tiếng S3 hay S4, tiếng thổi ở tim, thiếu hụt thần kinh, áp lực tĩnh mạch cảnh cao, rales, bệnh võng mạc, nhịp không đều, thận to hay nhỏ, dấu hiệu của hội chứng Cushing và tiếng thổi ở bụng. Thừa cân/béo phì cần được đánh giá bằng cách đo chiều cao và trọng lượng và/hoặc chu vi vòng eo.
– Chẩn đoán phân biệt
+ Tăng huyết áp có thể là triệu chứng của một số hội chứng nghiêm trọng do hậu
quả của các loại thuốc, bao gồm cả rượu, cocaine và thuốc giảm đau opioid. Tăng huyết áp hồi ứng có thể xuất hiện ở những bệnh nhân đột ngột ngừng điều trị hạ huyết áp, đặc biệt là thuốc kháng beta-adrenergic và thuốc chủ vận alpha2 trung ương (xem biển chứng).
+ Cocaine và thuốc cường giao cảm khác (v.d., các chất kích thích, phencyclidine hydrochloride) có thể gây tăng huyết áp do ngộ độc cấp tính và khi ngừng thuốc đột ngột sau khi sử dụng kéo dài. Tăng huyết áp thường phức tạp hơn bởi tổn thương các cơ quan đích khác, chẳng hạn như bệnh tim thiếu máu cục bộ, đột quy và động kinh. Các thuốc giãn mạch (phentolamine) có hiệu quả trong điều trị tăng huyết áp cấp tính, và sodium nitroprusside hoặc nitroglycerin có thể được sử dụng thay thế (Bảng 3-2). Nên tránh dùng thuốc chẹn beta giao cảm vì nguy cơ không đối kháng hoạt động của alpha-adrenergic, có thể làm nặng thêm tăng huyết áp.
– Test chẩn đoán
Xét nghiệm
Các xét nghiệm cần thiết để giúp xác định tổn thương cơ quan đích, nguy cơ tim
mạch và là cơ sở để theo dõi tác dụng phụ của các biện pháp điều trị:
Xét nghiệm nước tiểu
Hematocrit
Đường máu
Kali máu
Creatininé máu
Canxi máu
Acid uric máu
Nồng độ lipid lúc đói
Điện tâm đồ (Electrocardiogram–ECG)
Chụp X-quang lồng ngực
Siêu âm tim có thể có giả trị đối với một số bệnh nhân để đánh giá chức năng tim
hoặc phát hiện phì đại tâm thất trái (left ventricular hypertrophy-LVH).
ĐIỀU TRỊ:
– Thuốc
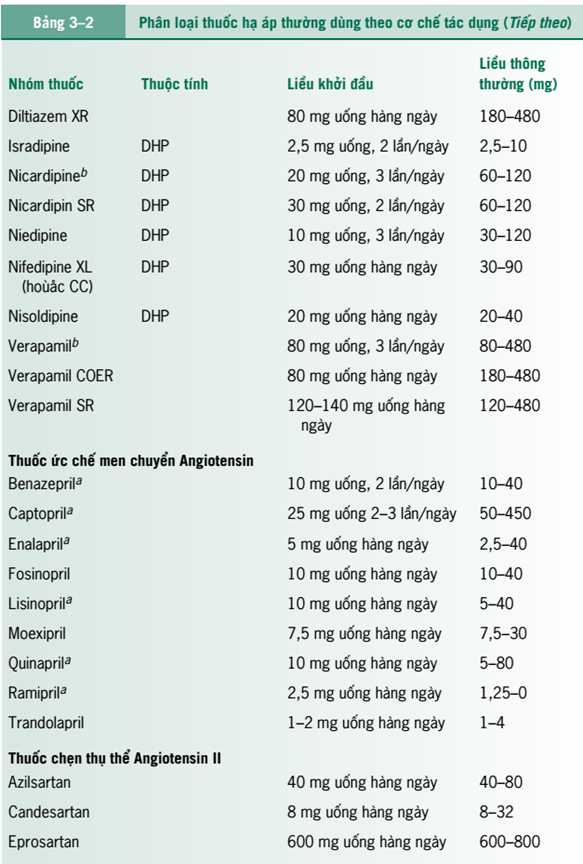
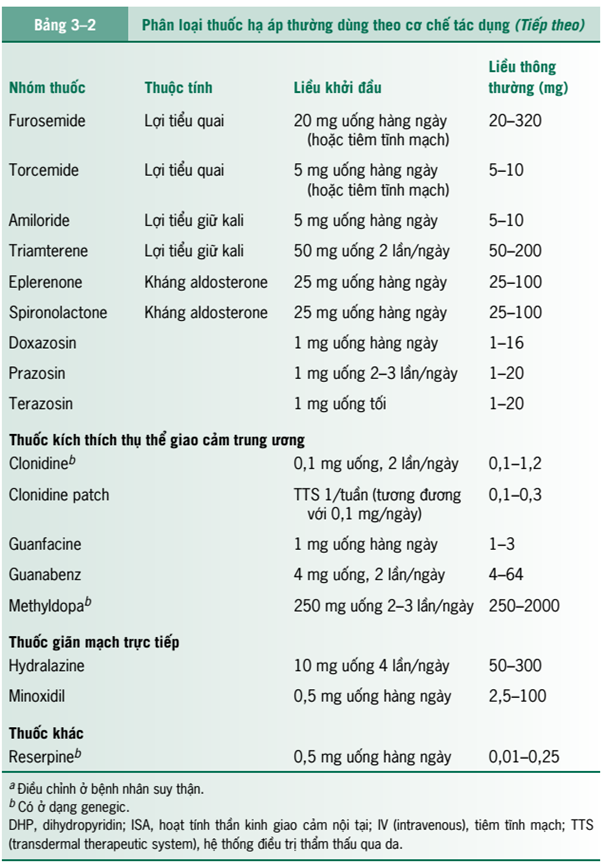
+ Điều trị khởi đầu. Dữ liệu từ các thử nghiệm ALLHAT đã cho thấy việc sử dụng thuốc lợi tiểu thiazide làm giảm tỷ lệ mắc bệnh và tử vong do tim mạch và mạch máu não (JAMA 2002;288:2981 ); do đó, nhóm thuốc thuốc lợi tiểu thiazide được ưu tiên lựa chọn điều trị đầu tay, trừ khi có chống chỉ định hoặc tùy từng bệnh nhân (bệnh kèm theo, tuổi, chủng tộc). Thuốc chẹn kênh canxi và ức chế men chuyển angiotensin (angiotensin-Converting enzyme [ACE]) ít gây tác dụng không mong muốn, được chứng minh làm giảm huyết áp tương tự như thuốc lợi tiểu và thuốc chẹn beta giao cảm. Nghiên cứu ALLHAT cũng chứng minh thuốc chẹn kênh canxi và ức chế men chuyển angiotensin làm giảm tỷ lệ mắc và tỷ lệ tử vong tương tự như thuốc lợi tiểu, trở thành thuốc được lựa chọn hàng đầu điều trị trong điều trị tăng huyết áp. Ở những bệnh nhân tăng huyết áp độ 2, điều trị có thể bắt đầu với kết hợp hai loại thuốc: thuốc lợi tiểu thiazid kết hợp với một nhóm thuốc (chẹn kênh canxi, ức chế men chuyển, chẹn thụ thể angiotensin hay chẹn beta giao cảm). Lựa chọn thuốc ban đầu dựa vào các yếu tố như tuổi, chủng tộc, Cơn đau thắt ngực, suy tim, suy thận, dày thất trái, béo phì, tăng lipid máu, bệnh gút và tiền sử co thắt phế quản. Cũng cần cân nhắc thêm về chi phí điều trị và tương tắc thuốc, Đáp ứng kiểm soát BP thường theo nhóm thuốc, do đó nếu một loại thuốc trong nhóm không kiểm soát được BP thì các thuốc khác cùng nhóm cũng ít có tác dụng. Tuy nhiên, đôi khi thay đổi thuốc trong cùng một nhóm cũng giúp giảm tác dụng không thông muốn của thuốc. Nên dùng liều thấp nhất có hiệu quả để kiểm soát huyết áp, điều chỉnh mỗi 1-2 tháng khi cần thiết.
+ Điều trị bổ sung. Khi cần phối hợp thêm thuốc huyết áp cần chọn loại thuốc trong nhóm thuốc hàng đầu. Thuốc lợi tiểu nên được bổ sung đầu tiên vì có thể
giúp nâng cao hiệu quả điều trị của thuốc thứ nhất.
+ Điều chỉnh phác đồ điều trị. Xem xét điều chỉnh thay đổi phác đồ điều trị nếu
điều trị hiện tại không có hiệu quả, bác sĩ cần tìm hiểu thêm nguyên nhân khiến phác đồ điều trị không hiệu quả. Bệnh nhân tuân thủ kém, sử dụng các thuốc đối kháng (v.d., thuốc cường giao cảm, thuốc chống trầm cảm, steroids, thuốc chống viêm không steroid (nonsteroidal anti-inflammatory drugs-NSAID), cyclosporin, cà phê, kích thích tố tuyến giáp, cocaine, erythropoietin), ăn mặn, uống rượu cần được xem xét trước khi quyết định điều chỉnh phác đồ điều trị. Khi phác đồ điều trị trước đây kém hiệu quả sau khi loại trừ các yếu tố gây nhiễu, bác sĩ cần phải làm thêm thăm dò để chẩn đoán nguyên nhân của tăng huyết áp (tăng huyết áp
có nguyên nhân).
+ Thuốc lợi tiêu (xem Bảng 3-2) có hiệu quả trong điều trị tăng huyết áp, và các dữ
liệu tích lũy đã được chứng minh sự an toàn và lợi ích của chúng trong việc giảm tỷ lệ đột quy và tai biến tim mạch.
Thuốc lợi tiểu hiện có được phân loại theo cơ chế tác dụng trên thận. Thuốc lợi tiểu thiazide và nhóm thiazide (v.d., hydrochlorothiazide, chlorthalidone) ức chế tái hấp thu natri chủ yếu ở ổng lượn xa bằng cách ức chế đồng vận chuyển Na/Cl nhạy cảm thiazide. Thuốc lợi tiểu quai (v.d., furosemide, butmetanide, acid ethacrylic, và torsemide) ức chế tái hấp thu Na ở nhanh lên quai Henle thông qua sự ức chế đồng vận chuyển Na/K/2Cl và là thuốc hiệu quả nhất ở những bệnh nhân suy thận (ước tính mức lọc cầu thận [estimated glomerular filtration rate-GFR], 35 mL/phút 1,73 m). Spironolactone và eplerenone, lợi tiểu giữ kali, tác động thông qua ức chế cạnh tranh hoạt động của aldosterone trên thận. Triamterene và amiloride là thuốc lợi tiểu giữ kali thông qua ức chế kênh Na+ ở biểu mô ống lượn xa để ức chế tái hấp thu Na+ và bài tiết ion kali. Tác dụng hạ áp của nhóm thuốc lợi tiểu giữ kali yếu khi dùng đơn trị liệu; do đỏ thường được kết hợp với nhóm thiazide để tăng hiệu quả kiểm soát huyết áp. Thuốc lợi tiểu kháng aldosterone có thể có lợi ích giúp cải thiện chức năng tim bệnh nhân suy tim, tác dụng này có thể độc lập với cơ chế tác động trên thận.
Tác dụng phụ của thuốc lợi tiểu khác nhau tùy theo từng nhóm thuốc. Thuốc lợi tiểu thiazide có thể gây mệt mỏi, chuột rút, liệt dương. Tác dụng phụ trên chuyển hóa bao gồm hạ kali máu, hạ magic máu, tăng lipid máu ( tăng lipoprotein tỷ trọng thấp [low-density lipoproteins–LDLs] và triglycerid), tăng calci máu, tăng đường máu, tăng urê máu, hạ natri máu, và hiếm khi gặp chứng nito huyết, Thiazid gây ra viêm tụy cũng đã được ghi nhận. Tác dụng phụ trên chuyển hóa có thể được hạn chế khi thiazide được sử dụng với liều lượng thấp (vd., hydrochlorothiazide, 12,5–25,0 mg/ngày). Thuốc lợi tiểu quai có thể gây ra rổi loạn điện giải như hạ magie máu, giảm calci máu, và hạ kali máu và có thể gây độc cho tai không hồi phục (thường liên quan đến liều và hay gặp hơn khi tiêm). Spironolactone và eplerenone có thể làm tăng kali máu; Tuy nhiên, vú to ở nam giới và đau vú ở phụ nữ không gặp với eplerenone. Triatmterene (thường kết hợp với hydrochlorothiazide) có thể gây tổn thương ống thận và sỏi thận. Không như thiazide, lợi tiểu giữ kali và lợi tiểu quai không gây ra tác dụng phụ trên lipid.
Thuốc chẹn beta giao cảm (xem Bảng 3-2) là thuốc hạ huyết áp hiệu quả và đã được chứng minh là làm giảm tỷ lệ đột quỵ, nhồi máu cơ tim và suy tim.
Cơ chế tác dụng của thuốc chẹn beta giao cảm là ức chế cạnh tranh các tác động của catecholamine tại thụ thể beta-adrenergic, làm giảm nhịp tim và cung lượng tim. Các thuốc này cũng giảm renin huyết tương và gây ra sự thay đổi của bộ phận nhận cảm áp lực với ngưỡng BP thấp hơn. Thuốc chẹn beta giao cảm làm giải phóng prostaglandin gây giãn mạch, giảm thể tích tuần hoàn và cũng có thể tác động lên hệ thần kinh trung ương (central nervous systet-CNS) giải phóng chất trung gian tác dụng hạ huyết áp.
Thuốc chẹn beta giao cảm có thể được chia thành nhóm tác dụng chọn lọc trên tim (chủ yếu chẹn beta1) và nhóm tác dụng không chọn lọc (chọn cả beta1 và beta2). Ở liều thấp, các thuốc chẹn beta chọn lọc trên tim cẩn thận trọng với bệnh nhân bệnh phổi tắc nghẽn mạn tính, đái tháo đường hoặc bệnh mạch máu ngoại biên. Với liều cao, các thuốc này mất sự chọn lọc beta1 và có thể gây ra tác dụng không trong muốn ở nhóm những bệnh nhân nêu trên. Thuốc chẹn beta giao cảm có thể được phân loại dựa vào có hoặc không có sự chủ vận một phần hoặc hoạt động giao cảm nội tại (intrinsic sympathorminetic activity-ISA). Thuốc chẹn beta giao cảm có tác dụng kích thích giao cảm nội tại ít gây nhịp tim chậm hơn so với những thuốc không có đặc tính này. Ngoài ra, nhóm thuốc chẹn cả alpha và beta giao cảm (labetalol và carvedilol), Nebivolol là thuốc chẹn beta giao cảm chọn lọc cao gây giãn mạch, cơ chế hiện chưa rõ.
Tác dụng phụ bao gồm block nhĩ thất (atrioventricular-AV) cấp độ cao, suy tim, hội chứng Raynaud và liệt dương. Thuốc chẹn beta giao cảm tan trong mỡ như propranolol, gây các tác dụng phụ trên thần kinh trung ương bao gồm mất ngủ và trầm cảm với tỷ lệ cao hơn. Propanolol cũng có thể gây xung huyết mũi. Chẹn beta giao cảm có thể gây rối loạn lipid máu; tăng triglyceride và giảm lipoprotein tỷ trọng cao (high-density lipoprotein-HDL) xảy ra chủ yếu với thuốc chẹn beta không chọn lọc nhưng thường không xảy ra khi dùng thuốc chẹn beta có tác dụng kích thích giao cảm nội tại. Pindolol là thuốc chẹn beta chọn lọc có hoạt tính giao cảm nội tại, có thể làm tăng HDL và triglycerides. Tác dụng phụ của labetalol bao gồm tổn thương tế bào gan, hạ huyết áp tư thế, xét nghiệm kháng thể kháng nhân dương tính (antinuclear antibody-ANA), hội chứng giống lupus, run, hạ huyết áp và nguy cơ hạ huyết áp khi dùng thuốc gây mê. Carvedilol có tác dụng phụ tương tự như các chẹn beta khác. Cả habetalol và carvedilol có tác động không đáng kể đến chất béo. Hiếm khi gặp nhịp tim nhanh phản xạ do tác dụng giãn mạch ban đầu của labetalol và carvedilol. Bởi vì mật độ các receptor beta tăng lên cùng với sự đối kháng mạn tính, đột ngột dừng các thuốc này có thể gây cơn đau thắt ngực, tăng huyết áp, và các tác dụng khác có liên quan đến sự tăng trương lực giao cảm. + Thuốc chẹn chọn lọc alpha giao cảm như prazosin, terazoxin và doxazosin đã thay thế thuốc chẹn alpha giao cảm không chọn lọc như phenoxybenzamine (xem Bảng 3-2) trong điều trị vô căn tăng huyết áp. Dựa trên những thử nghiệm ALLHAT, các loại thuốc này dường như ít hiệu quả hơn so với thuốc lợi tiểu, thuốc chẹn kênh canxi, ức chế men chuyển trong việc giảm biến cố tim mạch khi sử dụng đơn độc.
Tác dụng phụ của thuốc nhóm này gây “hiệu ứng liều đầu tiên”, là hiện tượng BP giảm nhiều sau khi uống liều đầu tiên so với liều tiếp theo. Chẹn chọn lọc alpha1 giao cảm có thể gây ngất, hạ huyết áp thế đứng, chóng mặt, đau đầu và buồn ngủ. Trong hầu hết các trường hợp, tác dụng phụ là tự mất dần và không xuất hiện trở lại khi tiếp tục điều trị. Chọn chọn lọc alpha1 giao cảm có thể cải thiện lipid máu do làm giảm nồng độ cholesterol và triglyceride và làm tăng mức HDL. Ngoài ra, các thuốc này có thể cải thiện tác dụng tiêu cực lên lipid máu gây ra bởi các thuốc lợi tiểu thiazide và thuốc chẹn beta giao cảm. Doxazosin ít hiệu quả làm giảm SBP hơn so với thuốc lợi tiểu thiazide, thêm vào đó nó có thể có liên quan với nguy cơ cao của bệnh tim mạch, đặc biệt là suy tim và đột quỵ ở bệnh nhân tăng huyết áp và ít nhất một yếu tố nguy cơ bệnh động mạch vành (JAMA
2002:283:1967). Thuốc kích thích thụ thể giao cảm trung ương (xem Bảng 3-2) là thuốc hạ huyết áp mạnh. Ngoài các hình thức và liều lượng thuốc uống của nó, clonidine có dạng miếng dán đưa thuốc qua da dùng hàng tuần.
Tác dụng phụ bao gồm nhịp tim chậm, buồn ngủ, khô miệng, hạ huyết áp thế
đứng, tiết nhiều sữa, và giảm khả năng tình dục. Clonidin đưa qua da gây phát ban gặp đến 20% bệnh nhân. Những thuốc này có thể thúc đẩy suy tim ở những bệnh nhân suy giảm chức năng thất trái và dừng thuốc đột ngột có thể thúc đẩy hội chứng ngừng thuốc cấp tính (acute withdrawal syndrome–AWS), nhịp tim nhanh và vã mồ hôi (xem phần biển chứng). Methyldopa có thể gây phản ứng Coombs trực tiếp dương tính ở 25% bệnh nhân, nhưng ít gặp thiếu máu tan máu. Nếu thiếu máu tan máu thứ phát sau methyldopa, bắt buộc dừng thuốc. Thiếu máu tan máu nặng có thể phải điều trị bằng glucocorticoid. Methyldopa cũng gây phản ứng kháng thể kháng nhân dương tính ở khoảng 10% bệnh nhân và có thể gây phản ứng viêm gan là không phân biệt được với viêm gan virút; đã có trường hợp tử vong do viêm gan, Guanabenz và guanfacine làm giảm nồng độ cholesterol toàn phần, và guanfacine cũng có thể làm giảm nồng độ triglyceride trong huyết thanh.
+Reserpine, guanethidine, và guanadrel (xem Bảng 3-2) trước đây được dùng làm thuốc hạ huyết áp. Hiện nay, các loại thuốc này không còn được xếp vào nhóm thuốc hạ huyết áp lựa chọn hàng đầu hoặc hàng thứ hai vì có nhiều tác dụng không mong muốn.
Tác dụng phụ của reserpin là trầm cảm nặng gặp ở khoảng 2% bệnh nhân. An thần và sung huyết mũi cũng thường xảy ra. Guatethidine có thể gây tụt huyết áp tư thế nghiêm trọng do làm giảm cung lượng tin, giảm sức cản ngoại vi, và ứ máu tĩnh mạch ở chi. Bệnh nhân đang điều trị guatethidine có hạ huyết áp tư thế cần chú ý ngồi dậy từ từ và đi tất dài hỗ trợ. Guanthidine cũng có thể gây xuất tinh ngược dòng và tiêu chảy.
+ Thuốc chẹn kênh canxi (xem Bảng 3-2) là nhóm thuốc có hiệu quả trong điều trị tăng huyết áp. Nói chung, chúng không có tác dụng phụ trên thần kinh trung ương và có thể được sử dụng để điều trị các bệnh như đau thắt ngực, có thể cùng tồn tại với tăng huyết áp. Do lo ngại rằng việc sử dụng các thuốc chẹn kênh calci tác dụng ngắn (dihydropyridin) có thể làm tăng các biến cố thiếu máu cục bộ cơ tỉm, thuốc nhóm này không được chỉ định kiểm soát tăng huyết áp (JAMA 1995;274;620); các thuốc tác dụng kéo dài được xem là an toàn trong việc kiểm soát tăng huyết áp (Am J Cardiol 1996;77: 81).
Phân loại thuốc chẹn kênh canxi gốm diphenylalkylamines (vd., verapamil),
benzothiazepines (v.d., diltiazem), và dihydropyridin (v.d., nifedipine). Các dihydropyridin bao gồm nhiều loại thuốc mới thế hệ thứ hai (v.d., amlodipin, felodipin, isradipine, và nicardipin), đó là các thuốc giãn mạch chọn lọc hơn và có thời gian bán rã dài hơn nifedipine. Verapamil và diltiazem lam giảm co bóp tim và chậm nhịp tim. Nifedipine cũng có tác dụng giảm co bóp, nhưng trong lâm sàng, tác dụng này ít rõ rệt hơn so với verapamil hoặc diltiazem do giãn mạch ngoại vi và nhịp tim nhanh phản xạ. Dihydropyridin thế hệ thứ hai được chỉ nhận ít gây giảm co bóp cơ tim. Tất cả các thuốc chẹn kênh canxi được chuyển hóa ở gan; do đó ở những bệnh nhân bị xơ gan, thời gian dùng thuốc phải được điều chỉnh cho phù hợp. Một số loại thuốc ức chế sự chuyển hóa của thuốc thải trừ qua gan khác (v.d., cyclosporin). Verapamil và diltiazem nên được sử dụng thận trọng ở những bệnh nhân có bất thường dẫn truyền tim vì chúng có thể làm trầm trọng thêm suy tim ở những bệnh nhân có suy giảm chức năng thất trái,
Tác dụng phụ của verapamil bao gồm táo bón, buồn nôn, nhức đầu, hạ huyết áp thế đứng. Diltiazem có thể gây buồn nôn, đau đầu và phát ban. Dihydropyridin có thể gây phù chi dưới, đỏ bừng, nhức đầu, và phát ban. Thuốc chẹn kênh canxi không có tác dụng đáng kể trên sự dung nạp glucose, chất điện giải, hoặc lipid. Nhìn chung, các thuốc chẹn kênh canxi không nên được bắt đầu ở những bệnh nhân ngay sau nhồi máu cơ tim vì tỷ lệ tử vong tăng lên ở tất cả các trường hợp
kể cả các bệnh nhân ổn định nhất mà không có bằng chứng của suy tim,
+ Chất ức chế hệ thống renin-angiotensin (xem Bảng 3-2) là thuốc hạ huyết áp hiệu quả đối với hàng loạt bệnh nhân.
Thuốc ức chế men chuyển có nhiều lợi ích với bệnh nhân tăng huyết áp có kèm suy tim hoặc bệnh thận. Các nghiên cứu cũng đã chỉ ra rằng thuốc ức chế
men chuyển (ramipril) có thể làm giảm đáng kể tỷ lệ tử vong, nhồi máu cơ tim, và đột quỵ ở những bệnh nhân không suy tim hoặc phân suất tống máu thấp (N Engl J Med 2000;342:145). Ngoài ra, thuốc nhóm ACE có thể làm cải thiện tình trạng hạ kali máu, tăng cholesterol máu, tăng đường huyết, tăng acid uric máu gây ra bởi thuốc lợi tiểu và đặc biệt hiệu quả trong trường hợp tăng huyết áp liên quan với tình trạng renin cao (vd., đợt cấp xơ cứng bì).
Tác dụng phụ của thuốc ACE ít gặp. Thuốc có thể gây ho khan (gặp khoảng
20% bệnh nhân), phù angioneurotic, và hạ huyết áp, nhưng không làm tăng nồng
độ của lipid, đường, hoặc acid uric. Các thuốc ACE có chứa nhóm sulfhydryl (vd., captopril) có thể gây rối loạn vị giác, giảm bạch cầu, protein niệu. Do các thuốc ACE gây giãn ưu tiên tiểu động mạch đi cầu thận, thuốc có thể gây xấu đi chức năng thận ở những bệnh nhân giảm tưới máu thận hoặc đã suy thận nặng từ trước. ACE có thể gây tăng kali máu và cần thận trọng ở những bệnh nhân có mức lọc
cầu thận giảm, đang dùng thuốc bổ sung kali hoặc thuốc lợi tiểu giữ kali.
+ Thuốc chẹn thụ thể angiotensin I (angiotensin receptor blocker-ARBs) là thuốc hạ huyết áp có hiệu quả trong quần thể bệnh nhân khác nhau (N Engl J Med 1996,334;1649). Một số thuốc ARB hiện được chấp thuận để điều trị tăng huyết áp nhẹ đến trung bình (xem bảng 3-2). Ngoài ra, ARB có thể lựa chọn thay thế với bệnh nhân suy tim không dung nạp được ACE (N Engl J Med 2001; 345: 1667). Tác dụng phụ của thuốc ARBs hiếm khi xảy ra nhưng bao gồm phù mạch, dị ứng và phát ban.
+ Thuốc ức chế trực tiếp renin (Direct renin inhibitor-DRI) chỉ có một loại thuốc (aliskiren) được dùng điều trị tăng huyết áp. Nó có thể được sử dụng kết hợp với thuốc hạ áp khác; tuy nhiên, chống chỉ định kết hợp thuốc này với ACE hoặc ARB ở bệnh nhân đái tháo đường. (FDA Drug Safety Communication, April 2012).
+ Thuốc giãn mạch trực tiếp là các thuốc hạ huyết áp mạnh (xem Bảng 3-2) dùng
trong tăng huyết áp không trị hoặc các trường hợp cụ thể như dùng hydralazine trong tăng huyết áp thai kỳ. Hydralazine kết hợp với nitrat là hữu ích trong việc điều trị tăng huyết áp và suy tim. Tác dụng phụ khi dùng hydralazine gồm đau đầu, buồn nôn, nôn, nhịp tim nhanh và hạ huyết áp tư thế. Có thể xuất hiện kháng thể kháng nhân dù bệnh nhân không có triệu chứng gì, và hội chứng dạng lupus hệ thống do hydralazine có thể xuất hiện ở khoảng 10% bệnh nhân. Những người có nhiều nguy cơ mắc hội chứng này gồm: bệnh nhân điều trị liều cao (v.d.,400 mg/ngày), suy tim, suy thận và bệnh nhân thuộc phenotype acetyl hóa ở gan chậm. Phải ngừng thuốc ngay khi thấy hội chứng lupus trên lâm sàng và phản ứng kháng thể kháng nhân dương tính. Hội chứng này thường hết khi ngừng thuốc, không để lại hậu quả lâu dài. Tác dụng phụ của minoxidil bao gồm tăng cân, chứng rậm râu, lông, bất thường điện tâm đồ, và tràn dịch màng ngoài tim cũng có thể xuất hiện.


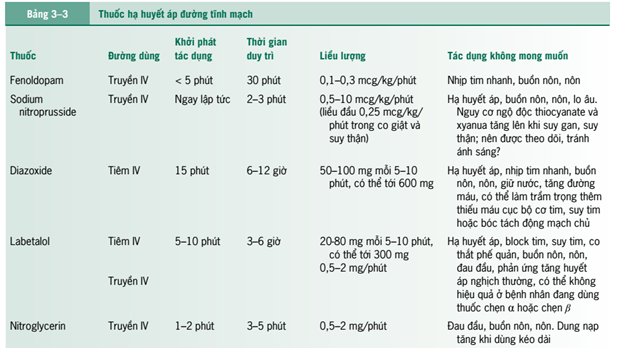
+ Thuốc hạ áp đường tĩnh mạch được chỉ định để hạ ngay huyết áp trong các trường hợp tăng huyết áp cấp cứu. Chỉ định liều lượng hợp lý nhóm thuốc này (Bảng 3–3) cũng có thể thích hợp ở những bệnh nhân tăng huyết áp có biến chứng
suy tim hoặc nhồi máu cơ tim cấp. Thuốc cũng được chỉ định cho các trường hợp tăng huyết áp chuẩn bị phẫu thuật hoặc phải mổ cấp cứu. Cần thiết phải xác
định đường biểu diễn diễn biến của huyết áp trước khi bắt đầu điều trị. Trong
tăng huyết áp cấp cứu, bệnh nhân cần được theo dõi liên tục tại đơn vị chăm sóc tích cực (intensive care unit-ICU), nếu có điều kiện nên theo dõi liên tục huyết áp bằng đo áp lực trong động mạch. Mặc dù thuốc hạ huyết áp đường tiêm là lựa chọn hàng đầu trong tăng huyết áp cấp cứu, thuốc uống cũng có hiệu quả; lựa chọn loại thuốc và đường dùng phải tùy từng trường hợp cụ thể. Nếu dùng thuốc tiêm thì ngay sau khi cấp cứu cần phải cho thuốc uống để thuận lợi cho việc dừng thuốc đường tiêm.
Sodium nitroprusside, là thuốc giãn trực tiếp động mạch và tĩnh mạch, là thuốc được lựa chọn cho hầu hết các trường hợp tăng huyết áp cấp cứu (xem Bảng 3-3). Thuốc làm giảm huyết áp nhanh chóng và dễ định lượng, tác dụng hết nhanh sau khỉ ngừng thuốc. Bệnh nhân cần được theo dõi rất chặt chẽ để tránh phản ứng hạ huyết áp quá mức. Điều trị kéo dài hơn 48 đến 72 giờ với liệu cao hoặc suy thận có thể làm tích lũy thiocyanate là chất chuyển hóa độc hại, Thiocyanate có thể gây ra dị cảm, ù tai, mờ mắt, mê sảng, hoặc động kinh. Nồng độ thiocyanate nên được giữ ở mức dưới 10 mg/dL. Bệnh nhân dùng liều cao (0,2-3 mg/kg/phút) hoặc suy thận, nồng độ thiocyanate trong huyết thanh phải giảm sau 48-72 giờ điều trị. Ở những bệnh nhân có chức năng thận bình thường hoặc dùng liều thấp hơn, nồng độ này có thể giảm sau 5 đến 7 ngày. Rối loạn chức năng gan có thể gây ra do sự tích tụ của cyanide, chất gây ra toan chuyển hóa, khó thở, nôn, chóng mặt, thất điều, và ngất. Nên xem xét lọc máu khi có ngộ độc thiocyanate. Nitrit và thiosunfat có thể được tiêm tĩnh mạch để điều trị ngộ độc cyanide.
Nitroglycerin truyền tĩnh mạch liên tục (xem Bảng 3-3) có thể thích hợp trong các trường hợp sodium nitroprusside có chống chỉ định tương đối, như ở bệnh nhân bệnh động mạch vành nặng hoặc suy thận, suy gan tiến triển. Đây là thuốc được ưa thích ở bệnh nhân tăng huyết áp có thiểu năng mạch vành cấp hoặc sau phẫu thuật bắc cầu nối động mạch vành vì ảnh hưởng tốt của nó tới trao đổi khí ở phổi và dòng máu của tuần hoàn bàng hệ của động mạch vành. Ở bệnh nhân tăng huyết áp nặng, sodium nitroprusside vẫn là sự lựa chọn hàng đầu. Nitroglycerin làm giảm tiền gánh hơn hậu gánh và cần được sử dụng thận trọng hoặc tránh ở những bệnh nhân có nhồi máu cơ tim sau thành dưới có tổn thương thất phải và phụ thuộc vào tiền gánh để duy trì cung lượng tỉm.
Labetalol có thể tiêm tĩnh mạch (xem Bảng 3-3) trong cơn tăng huyết áp, ngay cả ở giai đoạn sớm của nhồi máu cơ tim cấp, và Cơn tăng huyết áp cấp cứu xảy ra trong thai kỳ. Khi tiêm tĩnh mạch, tác dụng chen beta giao cảm mạnh hơn chọn alpha giao cảm. Tuy nhiên, tiêm tĩnh mạch có thể gây hạ huyết áp tư thế; do đó, bệnh nhân nên để nằm ngửa. Labetalol có thể đặc biệt có lợi trong trường hợp cường giao cảm (v.d., clonidine giảm, u tế bào da crom, sau tạo hình động mạch vành). Do thời gian bán thải của labetalol là 5-8 giờ, tiêm bolus ngắt quãng có
thể thích hợp hơn truyền tĩnh mạch. Nên ngừng truyền tĩnh mạch trước khi bắt đầu cho uống Iabetalol. Khi DBP bắt đầu tăng, nên cho uống liều bắt đầu là 200
mg, và 6-12 giờ sau 200-400 mg, tùy theo đáp ứng của huyết áp.
Esmolol là loại chen beta có chọn lọc với tim, tác dụng ngắn, dùng theo đường tiêm (xem Bảng 3-3) dùng trong điều trị cơn tăng huyết áp cấp cứu ở những bệnh nhân không dung nạp chẹn beta giao cảm. Esmolol cũng có tác dụng trong điều trị phình tách động mạch chủ. Chen beta giao cảm có thể không có hiệu quả khỉ dùng đơn độc nên thường được phối hợp với các thuốc khác (vd., kết hợp
với sodium nitroprusside trong điều trị phình tách động mạch chủ).
Nicardipin là thuốc chẹn kênh canxi IV (xem Bảng 3-3) có thể được sử dụng
hạ huyết áp sau phẫu thuật. Tác dụng phụ bao gồm đau đầu, đỏ bừng mặt, nhịp tim nhanh phản xạ, và kích ứng tĩnh mạch. Nicardipin nên được đưa vào cơ thể qua đường truyền tĩnh mạch trung tâm. Nếu là đường truyền ngoại vi, vị trí truyền nên được thay đổi mỗi 12 giờ. Sau 30 phút đầu tiên có thể đạt 50% tác dụng tối đa, nhưng hiệu quả cao nhất chỉ đạt được cho đến sau 48 giờ.
Enalaprilat là dạng este hóa khử của enalapril (xem Bảng 3–3) do gan chuyển hoá sau khi uống. Enalaprilat (giống các thuốc ACE khác) có hiệu quả trong các trường hợp tăng huyết áp nặng và ác tính. Tuy nhiên, hiệu quả điều trị khác nhau ở bệnh nhân và khó dự đoán. ACE có thể gây hạ huyết áp nhanh ở bệnh nhân tăng huyết áp có nồng độ renin cao như tăng huyết áp do hẹp động mạch thận, dùng cùng với các thuốc giãn mạch, và đợt cấp xơ cứng bì; do đó, Enalaprilat nên được sử dụng thận trọng để tránh tụt huyết áp. Có thể chuyển sang đường uống khi đường tĩnh mạch không còn cần thiết.
Diazoxide, hydralazine ngày nay ít được sử dụng để điều trị các cơn tăng huyết áp do ít hoặc không có lợi ích hơn các thuốc khác. Tuy nhiên, hydralazine lại là thuốc có hiệu quả với các cơn tăng huyết áp cấp cứu ở các bệnh nhân có thai vì tính an toàn của nó.
Fenoldopam là thuốc chủ vận chọn lọc với thụ thể dopamine-1 ở ngoại vi, gây giãn mạch, tăng tưới máu thận, và tăng natri niệu. Fenoldopam có thời gian tác dụng ngăn; thời gian bán thải là 10 phút. Thuốc có ứng dụng quan trọng trong điều trị cho các bệnh nhân tăng huyết áp có nguy cơ cao cần phẫu thuật và bệnh nhân sau phẫu thuật ghép tạng.
+ Thuốc hạ BP loại uống có hiệu quả trong cơn tăng huyết áp khẩn cấp nhưng không có chỉ định phải giảm ngay BP.
Clonidine uống với liều khởi đầu 0,2 mg uống, sau đó 0,1 mg/giờ cho tới tổng liều 0,7 mg hoặc tới khi DBP giảm xuống ít nhất 20 mm Hg. Trong giờ đầu, đo BP 15 phút một lần, giờ thứ hai 30 phút một lần, sau đó 1 giờ một lần. Sau 6 giờ, cho thêm thuốc lợi tiểu và sau đó định lượng clonidine 8 giờ một lần. Tác dụng không mong muốn của thuốc gây buồn ngủ.
Nifedipine ngậm dưới lưỡi bắt đầu tác dụng trong vòng 30 phút nhưng có thể thay đổi và gây hạ BP quá mức. Do khả năng có thể gây biến cố tim mạch bất lợi (đột quy/nhồi máu cơ tim cấp), tránh dùng nifedipine ngậm dưới lưỡi để xử trí tăng huyết áp. Tác dụng phụ bao gồm đỏ bừng mặt và hạ huyết áp tư thế.
– Thay đổi lối sống/nguy cơ:
Thay đổi lối sống cần được khuyến khích với tất cả các bệnh nhân tăng huyết áp bất kể họ cần dùng thuốc hay không. Những thay đổi này có thể có lợi đối với các yếu tố nguy cơ tim mạch khác. Thay đổi lối sống bao gồm ngừng hút thuốc giảm cân nếu bệnh nhân thừa cân, uống rượu với lượng vừa phải, chế độ dinh dưỡng đầy đủ khoáng chất và vitamin, giảm lượng natri, và tăng hoạt động thể chất.
+ Mục tiêu điều trị:
Mục tiêu điều trị tăng huyết áp là phòng ngừa các biến chứng lâu dài (như tổn thương cơ quan đích). Ngoại trừ những bệnh nhân cần điều trị bằng thuốc ngay lập tức, hầu hết bệnh nhân nên được theo dõi trong khoảng từ 3 đến 6 tháng xem huyết áp có tự giảm hay không bằng các biện pháp điều trị không dùng thuốc và chỉ định thuốc nếu cần thiết. Mục tiêu đầu tiên là giảm huyết áp xuống – dưới 140/90 mm Hg đồng thời kiểm soát các yếu tố nguy cơ tim mạch. Vì SBP đơn độc thường làm tăng nguy cơ các biến cố mạch máu não và tim mạch, mục tiêu điều trị ở bệnh nhân này là SBP dưới 140 mm Hg. Cần điều trị tích cực hơn ở bệnh nhân có bệnh thận mạn tính hoặc đái tháo đường, mục tiêu huyết áp dưới 130/80 mm Hg. Cần thận trọng khi lựa chọn thuốc hạ huyết áp có thể gây ảnh hưởng tới các yếu tố nguy cơ tim mạch (v.d., kiểm soát đường huyết, chuyển hóa lipid, nồng độ acid uric). Nếu không phải là cơn tăng huyết áp cấp, nên giảm huyết áp từ từ để tránh xảy ra thiếu máu các cơ quan đích (v.d., thiếu máu não).
LƯU Ý ĐẶC BIỆT:
– Phác đồ định chuẩn (Protocol)
+ Cơn tăng huyết áp. Trong cơn tăng huyết áp cấp cứu, kiểm soát tổn thương
các cơ quan đích cấp tính hoặc đang tiến triển là quan trọng hơn so với trị số huyết áp. Thuốc hạ áp đường tĩnh mạch nên được chỉ định càng sớm càng tốt (trong vòng 1 giờ) để làm giảm nguy cơ rối loạn chức năng các cơ quan kéo dài và nguy cơ tử vong. Mục tiêu điều trị là giảm 20% đến 25% huyết áp trung bình hoặc giảm DBP xuống 100-110 mm Hg trong khoảng thời gian đến vài giờ. Tình trạng tụt huyết áp nhanh chóng có thể xảy ra ở những bệnh nhân là người cao tuổi, giảm thể tích máu, hoặc đang dùng thuốc hạ huyết áp khác, cần thận trọng để tránh thiếu máu não. Hạ huyết áp trong cơn tăng huyết áp khẩn cấp có thể được chậm hơn. Mục tiêu điều trị ban đầu là đưa DBP xuống 100-110 mmHg. Nên tránh hạ BP quá mức hoặc quá nhanh để giảm thiểu nguy cơ thiếu máu não hoặc suy mạch vành. BP bình thường có thể đạt được từ từ qua nhiều ngày sao cho người bệnh chịu đựng được.
– Phình tách động mạch chủ .
+ Phình tách cấp phần gần động mạch chủ (type A) là cấp cứu ngoại khoa, còn
phình tách không có biến chứng ở phần xa (loại B) có thể điều trị có kết quả tốt với điều trị nội khoa đơn thuần. Tất cả bệnh nhân kể cả các trường hợp đã được điều trị bằng phẫu thuật, đều cần được điều trị hạ BP cấp và kéo dài nhằm tạo ổn định ban đầu và ngăn ngừa các biến chứng (v.d., vỡ động mạch chủ, tái phát phình tách). Với phình tách động mạch chủ mạn tính ổn định, điều trị nội khoa cần duy trì SBP bằng hoặc thấp hơn 130-140 mm Hg nếu dung nạp. Thuốc hạ BP làm giảm co bóp cơ tim, như thuốc chẹn kênh canxi, chẹn beta giao cảm, methyldopa, clonidine, và reserpin, được lựa chọn dùng sau giai đoạn cấp.
Sodium nitroprusside được coi là thuốc ưu tiên lựa chọn vì kết quả chắc
chắn và không có tình trạng quen thuộc. Điều chỉnh liều dùng để đưa SBP xuống 100-120 mm Hg hoặc xuống con số thấp nhất mà cho phép tưới máu nội tạng được tốt. Riêng nitroprusside làm tăng co bóp của thất trái kết quả là tăng sức căng ở vách của động mạch chủ, góp phần tiếp tục bóc tách nội mạc. Vì vậy, khi dùng sodium nitroprusside, cần cho thuốc chẹn giao cảm hợp lý cho dù là tăng huyết áp tâm thu đơn độc. Thông thường, propranolol được khuyến cáo sử dụng. Esmolol là thuốc chẹn có chọn lọc với tỉm, thời gian tác dụng ngắn có thể thích hợp hơn, đặc biệt là ở những bệnh nhân có chống chỉ định tương đối với chẹn beta. Nếu dung nạp với esmolol, nên dùng thuốc chẹn beta giao cảm tác dụng kéo dài.
Labetalol tiêm tĩnh mạch có kết quả khi điều trị đơn độc trong phình tách động mạch chủ cấp. Labetalol làm giảm BP tùy theo liều lượng thuốc đồng thời làm giảm co bóp. Thuốc có ưu điểm là uống được sau khi giai đoạn cấp của phình tách đã được giải quyết tốt.
Trimethaphan Camsylate là thuốc chẹn hạch giao cảm, có thể được truyền tĩnh mạch đơn độc nếu sodium nitroprusside hoặc chẹn beta giao cảm không dung nạp được. Không như sodium nitroprusside, trimethaphan làm giảm co bóp của thất trái. Do trimethaphan dễ quen thuốc và gây liệt giao cảm (v.d., hạ BP tư thế đứng, nhìn mờ, và bí tiểu) nên các thuốc khác được ưa dùng hơn.
– Cân nhắc điều trị cho từng cá thể:
Cần cân nhắc sự khác biệt về văn hóa và những điều kiện khác để lập kế hoạch phác đồ điều trị cho từng bệnh nhân. Mặc dù phân độ tăng huyết áp ở người lớn là hay thay đổi, tuy nhiên nó vẫn có ích trong việc đưa ra các quyết định trên lâm sàng (Bảng 3-4).


+ Bệnh nhân tăng huyết áp cao tuổi (lớn hơn 60 tuổi) thường đặc trưng bởi sự
gia tăng sức cản mạch máu, hoạt tính renin trong huyết tương giảm, và thất trái dày hơn người trẻ. Thông thường, bệnh nhân cao tuổi tăng huyết áp thường kèm theo những bệnh khác cần phải được cân nhắc khi bắt đầu điều trị hạ BP. Tăng liều thuốc từ từ để tránh tác dụng phụ và hạ huyết áp. Thuốc lợi tiểu được lựa chọn đầu tiên đã được chứng minh là làm giảm tỷ lệ đột quỵ, nhồi máu cơ tim gây tử vong, và tử vong chung trong nhóm tuổi này (JAMA 1991;265:3255). Thuốc chẹn kênh calci giảm sức cản tuần hoàn, không ảnh hưởng đến lipid máu, nên cũng có thể là sự lựa chọn tốt cho bệnh nhân cao tuổi. ACE và ARBs cũng có thể có hiệu quả.
+ Bệnh nhân da đen tăng huyết áp (người Mỹ gốc Phi) thường có nồng độ renin thấp, thể tích huyết tương lớn, và sức cản tuần hoàn cao hơn người da trắng. Vì vậy, bệnh nhân da đen đáp ứng tốt với các thuốc lợi tiểu dùng đơn độc hoặc phối hợp với thuốc chẹn kênh canxi, ACE, ARBs và thuốc chẹn beta giao cảm cũng có
hiệu quả, đặc biệt là khi kết hợp với thuốc lợi tiểu.
+ Bệnh nhân béo phì tăng huyết áp có đặc điểm là sức cản tuần hoàn tăng
không nhiều, cung lượng tim cao, thể tích tuần hoàn trong mạch lớn, và hoạt
tính renin trong huyết tương thấp tại bất kỳ mức BP nào. Giảm cân nặng là mục tiêu đầu tiên của điều trị, nó có hiệu quả trong việc giảm BP và giảm dày thất trái.
+ Bệnh nhân đái tháo đường có biến chứng thận có thể có protein niệu và suy thận, gây khó khăn cho điều trị. Kiểm soát tốt huyết áp là biện pháp quan trọng nhất làm chậm lại sự giảm sút chức năng thận. ACE là thuốc được lựa chọn hàng đầu, nó đã được chứng minh làm giảm protein niệu và làm chậm sự mất dần chức năng thận, tác dụng này độc lập với tác dụng hạ huyết áp. ACE cũng có lợi ích trong việc giảm tỷ lệ tử vong, nhồi máu cơ tim và đột quỵ ở bệnh nhân đái tháo đường, người có yếu tố nguy cơ tim mạch nhưng giảm chức năng thất trái. Tăng kali máu là thường gặp ở bệnh nhân đái tháo đường điều trị bằng ACE, đặc biệt là ở bệnh nhân có mức lọc cầu thận giảm trung bình hoặc giảm nặng. Thuốc chẹn thụ thể angiotensin I cũng là thuốc hạ áp hiệu quả và đã được chứng minh làm chậm tốc độ tiến triển đến bệnh thận giai đoạn cuối, do đó có tác dụng hỗ trợ bảo vệ thận (N Engl J Med 2001:345(12):861).
+ Bệnh nhân tăng huyết áp có suy thận mạn thường huyết áp phụ thuộc một
phần vào thể tích tuần hoàn. Giữ muối và nước làm trầm trọng thêm tình trạng tăng huyết áp, và thuốc lợi tiểu rất có hiệu quả trong trường hợp này. Với creatinine huyết thanh trên 2,5 mg/dL, lợi tiểu quai là thuốc hiệu quả nhất.
+ Bệnh nhân tăng huyết áp có dày thất trái có nguy cơ cao đột tử, nhồi máu cơ tim, và tất cả các nguyên nhân tử vong. Tuy không có bằng chứng trực tiếp, nhưng người ta hy vọng có thể làm giảm dày thất trái để làm bớt nguy cơ này. ACE có hiệu quả nhất làm giảm khối lượng cơ thất.
+ Bệnh nhân tăng huyết áp có thiếu máu cục bộ cơ tim tăng nguy cơ đau thắt
ngực không ổn định và nhồi máu cơ tim cấp. Chen beta giao cảm có thể được lựa chọn đầu tiên vì có thể làm giảm tỷ lệ tử vong tim mạch và sau đó tái tưới máu trong nhồi máu cơ tim cấp và có thể làm giảm sự tiến triển đến MI ở bệnh nhân đau thắt ngực không ổn định. Chen beta giao cảm giữ vai trò trong việc phòng ngừa thứ phát của biến cố tim mạch và biến chứng lâu dài sau MI. Chăm sóc cần được thực hiện ở những người có bệnh hệ thống dẫn truyền tỉm. Thuốc chẹn kênh canxỉ nên được sử dụng thận trọng ở bệnh nhân MI tiến triển, vì các nghiên cứu đã cho thấy kết quả mâu thuẫn khi sử dụng chúng. ACE cũng rất hữu ích ở những bệnh nhân với CAD và làm giảm tỷ lệ tử vong ở bệnh nhân MI cấp, đặc biệt là có rối loạn chức năng thất trái, và gần đây đã được chứng minh là làm giảm tỷ lệ tử vong ở cả những bệnh nhân không có rối loạn chức năng thất trái.
+ Bệnh nhân tăng huyết áp có suy tim có nguy cơ tiến triển đến dãn thất trái và đột tử. Trong các trường hợp này, ACE làm giảm tỷ lệ tử vong (N Engl J Med 1992;327;685), và trong MI cấp, thuốc có tác dụng làm giảm nguy cơ tái phát nhồi máu, nhập viện vì suy tim, và tử vong (N Engl J Med 1992;327:569). ARB cũng mang lại lợi ích tương tự, có thể thay thế hiệu quả khi bệnh nhân không dung nạp ACE (N Engl J Med 2001;345:1667). Nitrat và hydralazine cũng làm giảm tỷ lệ tử vong ở bệnh nhân suy tim bất kể BP, nhưng hydralazine có thể gây nhịp tim nhanh phản xạ và làm nặng lên tình trạng thiếu máu cục bộ ở bệnh nhân đau thắt ngực không ổn định và cần sử dụng thận trọng. Tránh dùng thuốc chẹn kênh canxi ở bệnh nhân mà tình trạng giảm co bóp cơ tim có thể ảnh hưởng xấu đến bệnh nhân. – Tăng huyết áp khi có thai
+ Tăng huyết áp trong thời kỳ mang thai là trường hợp đặc biệt vì khả năng mắc bệnh, tỷ lệ tử vong của bà mẹ cũng như thai nhi liên quan đến tăng huyết áp, hội chứng tiền sản giật và sản giật. Cần cân nhắc cẩn thận các tác dụng phụ của thuốc hạ áp có thể gây quái thai hoặc ảnh hưởng đến sự phát triển thai nhi.
+ Phân loại tăng huyết áp trong thai kỳ đã được đề xuất bởi trường Sản phụ
khoa Hoa Kỳ (American College of Obstetrics and Gynecology) (N Engl J Med 1996;335:257).
Tiền sản giật hoặc sản giật. Tiền sản giật xảy ra trong thai kỳ, bệnh nhân có tăng huyết áp, protein niệu, phù toàn thân, đôi khi có rối loạn đông máu và rối loạn chức năng gan thường gặp sau tuần 20 của thai kỳ. Sản giật cũng gồm các dấu hiệu trên và co giật toàn thể.
Tăng huyết áp mạn tính. Khi BP >140/90 mm Hg xuất hiện trước tuần thứ 20 của thai kỳ.
Tăng huyết áp thoáng qua. Tăng huyết áp không có protein niệu hoặc biểu
hiện triệu chứng thần kinh trung ương. BP trở lại bình thường trong vòng 10
ngày.
+ Điều trị. Điều trị tăng huyết áp thai kỳ nên bắt đầu nếu DBP >100 mm Hg.
Điều trị không dùng thuốc như giảm cân và tăng cường tập thể dục không
được khuyến khích trong khi mang thai.
Không được uống rượu và hút thuốc lá.
Methyldopa được khuyến cáo là lựa chọn đầu tiên vì tính an toàn của nó đã
được chứng minh. Hydralazine và labetalol cũng an toàn và có thể được sử dụng thay thế; cả hai thuốc có thể được sử dụng đường tĩnh mạch.
Thuốc hạ BP khác chống chỉ định tương đối ngoại trừ ACE vì làm tăng tỷ lệ
mắc bệnh và tử vong cho thai nhi.
Nếu nghi ngờ bệnh nhân bị tiền sản giật hoặc sản giật, nên chuyển ngay
bệnh nhân đến chuyên khoa sản chuyên sâu với các bệnh nhân có thai nguy cơ cao.
Chất ức chế men MAO (Monoamine oxidase inhibitors-MAOIs). MAOIs sử
dụng kết hợp với một số loại thuốc hoặc thực phẩm có thể làm tăng bài tiết quá mức catecholamine gây tăng huyết áp. Tương tác với thuốc chống trầm cảm ba vòng, meperidine, methyldopa, levodopa, thuốc cường giao cảm, và thuốc kháng histamine. Thực phẩm có chứa tyramine như một số loại pho mát, rượu vang đỏ, bia, sô cô la, gan gà, thịt chế biến, cá trích, đậu tằm, sung đóng hộp, và men bia có thể dẫn đến hiện tượng tương tự. Nitroprusside, labetalol, và phentolamine được sử dụng có hiệu quả trong điều trị tăng huyết áp có liên quan đến sử dụng chất ức chế men MAO (xem Bảng 3-3).
BIẾN CHỨNG:
Hội chứng ngừng thuốc liên quan với ngưng điều trị thuốc hạ huyết áp. Khi ta thay thế điều trị ở bệnh nhân tăng huyết áp vừa đến nặng, thì nên tăng dần liều lượng thuốc mới trong khi giảm dần loại thuốc trước để tránh những biến động lớn của BP. Trong trường hợp có hội chứng ngừng thuốc cấp, tăng huyết áp xảy ra trong vòng 24 đến 72 giờ đầu tiên. Một số bệnh nhân, BP có thể tăng lên tới mức cao hơn nhiều so với trước. Các biến chứng nghiêm trọng nhất của hội chứng ngừng thuốc cấp bao gồm bệnh não, đột quỵ, nhồi máu cơ tim và đột tử. Hội chứng ngừng thuốc cấp thường gặp nhất do các thuốc tác động trên thần kinh trung ương (đặc biệt là clonidine) và thuốc chẹn beta giao cảm nhưng cũng gặp khi dùng các thuốc khác ví dụ như thuốc lợi tiểu. Các thuốc này không nên dừng đột ngột, khi ngừng điều trị, các thuốc này nên được giảm dần trong vòng nhiều ngày đến nhiều tuần trừ khi các thuốc khác đã được dùng thay thế dẫn trong thời gian đó. Cần thận trọng khi ngừng thuốc hạ BP ở những bệnh nhân có tiền sử bệnh tim hoặc tai biến mạch não. Điều trị hội chứng ngừng thuốc cấp bằng cách cho lại thuốc đã dùng trước đây thường có hiệu quả. Sodium nitroprusside (xem Bảng 3-2) là thuốc ưu tiên khi cần phải tiêm thuốc hạ BP hoặc khi ta chưa biết thuốc trước đây đã bị ngừng thuộc loại nào. Trong hội chứng ngừng thuốc cấp do clonidin, thuốc chẹn beta giao cảm không được chỉ định vì các thụ thể alpha khi bị kích thích không bị cản tác dụng sẽ được tăng cường và có thể làm trầm trọng thêm bệnh tăng huyết áp. Tuy nhiên, labetalol (xem Bảng 3-2) có thể có hiệu quả trong trường hợp này.
HƯỚNG DẪN BỆNH NHÂN:
Hướng dẫn bệnh nhân là thành phần quan trọng thiết yếu của kế hoạch điều trị và thúc đẩy sự tuân thủ của bệnh nhân. Bác sĩ cần nhấn mạnh như sau:
– Điều trị suốt đời.
– Các triệu chứng là thước đo đáng tin cậy về mức độ nghiêm trọng của tăng huyết áp.
– Xử trí thích hợp sẽ cải thiện được tiên lượng.
– Thay đổi lối sống là rất cần thiết.
GIÁM SÁT/THEO DÕI:
– Đo huyết áp nên được thực hiện nhiều lần khi bệnh nhân ở trạng thái nghỉ (v.d.,
nghỉ ngơi, ngồi, bàng quang trống rỗng, nhiệt độ dễ chịu) để đánh giá chính xác BP.
– Tăng huyết áp không nên được chẩn đoán chỉ dựa trên một lần đo, trừ khi BP trên 210/120 mm Hg hoặc kèm theo các tổn thương cơ quan đích. Đo BP bất thường hai hoặc nhiều hơn hai lần nên làm trong khoảng thời gian vài tuần, trước khi xem
xét điều trị.
– Cẩn thận để loại trừ các trường hợp tăng huyết áp giả tạo, thường gặp ở người già
với thành mạch cứng, mất đàn hồi. Còn cảm nhận được mạch đập sau khi đã bơm
cuff (dấu hiệu Osler) nên báo cho bác sĩ để loại trừ.
– Có thể sử dụng máy đo BP tại nhà và di động được để đánh giá đúng BP trung
bình của bệnh nhân, tương quan tốt hơn với tổn thương cơ quan đích. Các trường hợp mà monitor BP có thể có giá trị bao gồm:
+ Nghi ngờ “tăng huyết áp áo choàng trắng” (tăng huyết áp liên quan với sự căng
thẳng khi đi khám bệnh) nên được đánh giá cẩn thận.
+ Đánh giá nghi ngờ “kháng thuốc”.



