CÁC NGUYÊN LÍ TỔNG QUAN
ĐỊNH NGHĨA:
– Nhồi máu cơ tim ST không chênh lên (NSTEMI) và đau thắt ngực không ổn định (UA) có liên quan gần với nhau mà bệnh sinh của chúng và biểu hiện lâm sàng tương tự nhưng khác nhau về mức độ nặng.
– Nếu lưu lượng mạch vành không đủ nặng hay sự tắc nghẽn mạch vành không đủ dài để gây ra hoại tử cơ tim (như biểu hiện các maker sinh học dương tính), thì hội chứng được gọi là đau thắt ngực không ổn định.
– NSTEMI được định nghĩa bởi sự tăng lên của các maker sinh học và sự vắng mặt của chênh lên đoan ST trên điện tâm đồ (ECG).
– NSTEMI, cũng như STEMI có thể dẫn đến shock do tim.
– AHA/ACC cung cấp một cái nhìn tổng quan hơn về NSTEMI/UA.
DỊCH TỄ HỌC:
– Tỉ lệ hằng năm mắc hội chứng vành cấp (ACS) là trên 780000 trường hợp, với khoảng 70% thành NSTEMI/UA.
– Giữa những bệnh nhân có ACS, xấp xỉ 60% có UA và 40% có MI (nhồi máu cơ tim) (một phần ba trường hợp MI là STEMI cấp tính (nhồi máu cơ tim ST chênh lên)).
– Trong một năm, những bệnh nhân mắc UA/NSTEMI có nguy cơ đáng lưu tâm là tử vong (khoảng 6%), MI tái lại (khoảng 11%) và cần phải tái tưới máu mạch vành (khoảng 50-60%). Rất quan trọng chú ý rằng mặc dù tỉ lệ tử vong ngắn hạn của STEMI lớn hơn so với NSTEMI, nhưng tỉ lệ tử vong về dài hạn là như nhau.
– Bệnh nhân có NSTEMI/UA có khuynh hướng có nhiều bệnh phối hợp hơn, cả bệnh tim và không phải bệnh tim, so với bệnh nhân STEMI.
– Phụ nữ mắc NSTEMI/UA có kết cục lâm sàng ngắn hạn và dài hạn xấu và nhiều biến chứng hơn so với nam giới. Nhiều trong số những trường hợp này là do chậm trễ trong việc phát hiện triệu chứng và điều trị không tối ưu bằng thuốc theo guidelines và các điều trị xâm lấn.
NGUYÊN NHÂN VÀ SINH LÍ BỆNH:
– Thiếu máu cơ tim do giảm cung cấp oxy cho cơ tim/tăng nhu cầu oxy tại cơ tim. Trong phần lớn các trường hợp, NSTEMI là do giảm đột ngột máu cung cấp thông qua việc tắc một phần mạch máu tương ứng. Trong một vài trường hợp, tăng nhiều về nhu cầu oxy có thể dẫn đến NSTEMI (thiếu máu so nhu cầu), như gặp trong thiếu máu nặng, cơn tăng huyết áp, suy tim mất bù cấp tính, phẫu thuật hay bất kì những stress về mặt sinh lí nào đó khác.
– UA/NSTEMI thường gặp trong trường hợp hẹp động mạch vành hoặc vỡ/xói mòn cấp tính mảng xơ vữa và do hình thành huyết khối chồng lên mảng xơ vữa. Thêm vào đó, nó cũng có thể là do tắc nghẽn cơ học do bệnh xơ vữa động mạch tiến triển, tái hẹp trong stent hoặc bệnh do cầu nối mạch vành.
– Vỡ mảng xơ vữa có thể được khơi mào bởi quá trình viêm tại chỗ hoặc viêm hệ thống cũng như rách do áp lực. Vỡ làm lộ ra thành phần dưới nội mô giàu lipid giúp cho các tiểu cầu đang tuần hoàn trong máu và các tế bào viêm, đóng vai trò như một chất rất mạnh cho hình thành huyết khối. Một mũ sợi mỏng của khối xơ vữa dường như dễ tổn thương và thường biểu hiện một mức độ hẹp trung bình trên chụp mạch vành.
– Ít gặp hơn là các nguyên nhân bao gồm tắc nghẽn về mặt động học như co thắt mạch vành (đau thắt ngực Prinzmetal, cocaine), bóc tách động mạch vành (thường gặp hơn ở phụ nữ), viêm động mạch vành và huyết khối động mạch vành.
CHẨN ĐOÁN:
BIỂU HIỆN LÂM SÀNG:
TIỀN SỬ:
– Triệu chứng của hội chứng vành cấp bao gồm tất cả 3 triệu chứng của cơn đau thắt ngực điển hình trừ việc các cơn đau sẽ nặng hơn, kéo dài hơn và có thể xảy ra ngay lúc khi nghỉ ngơi.
– Ba biểu hiện chủ yếu của đau thắt ngực không ổn định là đau thắt ngực khi nghỉ ngơi (đau thắt ngực xảy ra lúc nghỉ ngơi và kéo dài thường trên 20 phút), đau thắt ngực mới khởi phát và đau thắt ngực tiến triển (quá khứ đã được chẩn đoán đau thắt ngực và trở nên thường xuyên hơn, kéo dài hơn hoặc xảy ra khi gắng sức ít hơn). Đau thắt ngực mới khởi phát và đau thắt ngực tiến triển phải xảy ra với mức độ gắng sức ít nhất là nhẹ đến trung bình, tương ứng với CCS độ III.
+ Giới tính nữ, tiểu đường, bệnh thận giai đoạn cuối và tuổi già là những trường hợp liên quan đến khả năng cao hơn xuất hiện các triệu chứng của hội chứng vành cấp không điển hình. Tuy nhiên, biểu hiện thường gặp nhất trong thành phần dân số này vẫn là cơn đau thắt ngực điển hình.
+ Đau ở hàm, cổ, cánh tay hoặc thượng vị và/hoặc khó thở có thể là những triệu chứng tương đương đau thắt ngực.
+ Đau kiểu màng phổi, đau lan xuống chân hoặc đau nguồn gốc vùng bụng giữa hay bụng dưới, đau có thể xảy ra do vận động mạnh hay sờ và đau kéo dài vài giây thì dường như không liên quan đến ACS.
KHÁM LÂM SÀNG:
– Khám lâm sàng nên hướng đến việc xác định bất ổn định về mặt huyết động, sung huyết phổi và những nguyên nhân khác của khó chịu cấp tính tại ngực.
– Các bằng chứng khách quan của suy tim bao gồm giảm tưới máu ngoại vi, tiếng thổi ở tim (đặc biệt tiếng thổi hở van hai lá), tĩnh mạch cổ nổi, phù phổi, tụt huyết áp và phù ngoại vi sẽ làm xấu đi tiên lượng.
– Phân độ Killip có thể hữu ích trong phân tầng nguy cơ và xác định những bệnh nhân có đặc điểm của shock do tim (Bảng 4-11).

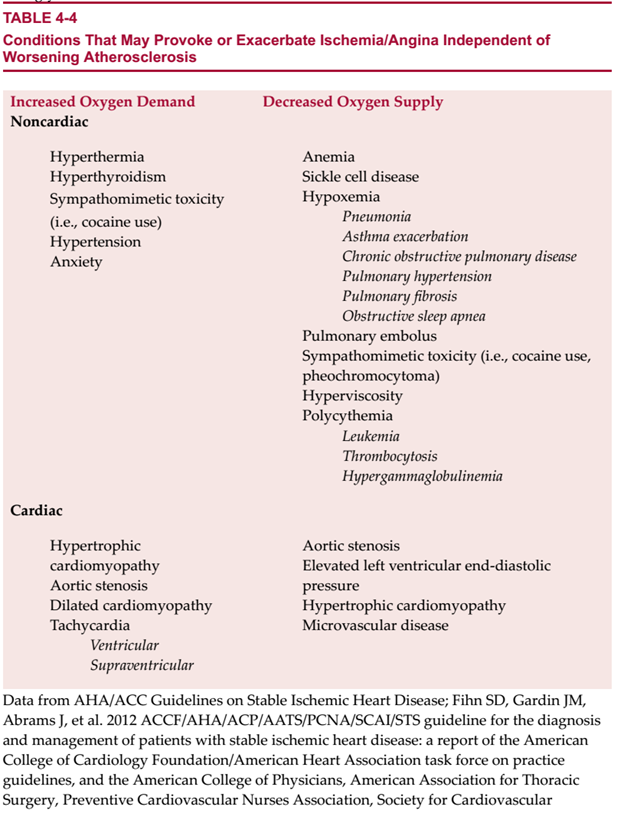

– Khám lâm sàng cũng có thể đưa ra được các chỉ dẫn cho các nguyên nhân khác gây thiếu máu như nhiễm độc giáp hoặc bóc tách động mạch chủ (xem Bảng 4-4)
CÁC TEST CHẨN ĐOÁN:
ĐIỆN TÂM ĐỒ:
– Trước khi hoặc ngay lập tức khi đến khoa cấp cứu, một điện tâm đồ cơ bản nên được thực hiện ở tất cả các bệnh nhân nghi ngờ ACS. Một ECG bình thường không thể loại trừ được bệnh.
– Sự xuất hiện của sóng Q, thay đổi ở ST hay sóng T đảo ngược thường cho thấy một CAD.
– Sóng Q đơn độc tại chuyển đạo III là một dấu hiệu bình thường.
– Thực hiện một loạt ECGs nên được thực hiện để đánh giá thay đổi thiếu máu.
– So sánh với các ECGs trước rất quan trọng khi đánh giá ECG đối với thay đổi huyết động.
– Tuần hoàn phía sau tim (phân bố của nhánh mũ) thì đánh giá rất ghèo nàn với ECG cơ bản nên được chú ý khi đánh giá bệnh nhân có ACS. Các chuyển đạo sau tim hoặc siêu âm cấp cứu có thể đánh giá chính xác hơn sự xuất hiện của thiếu máu khi nghi ngờ nhiều.
– Gần 50% bệnh nhân mắc UA/NSTEMI có bất thường trên ECG, bao gồm ST chênh lên tạm thời, ST chênh xuống và sóng T đảo ngược.
+ ST chênh xuống ở hai chuyển đạo liên tiếp là một chỉ điểm nhạy với thiếu máu cơ tim, đặc biệt nếu có các triệu chứng liên quan và ảnh hưởng đến huyết động.
Ngưỡng giá trị cho bất thường chênh xuống tại điểm J phải là 0,5 mm ở chuyển đạo V2 và V3 và 1 mm ở tất cả các chuyển đạo khác.
ST chênh xuống ở nhiều chuyển đạo cùng với ST chênh lên ở aVR và/V1 cho thấy thiếu máu do nhiều mạch máu hoặc động mạch chính trái.
+ Sóng T tách đôi hay sóng T đảo ngược sâu (trên 5 mm) cùng với QT kéo dài ở chuyenr đạo V2 đến V4 trong trường hợp đau ngực lắt nhắt trong vòng 24h trước thường cho thấy một tiêu chí về tổn thương ở vùng phân bố của LAD (Hội chứng Wellens).
+ Thay đổi ST không đặc trưng hoặc sóng T đảo ngược không đặc trưng (không đạt được tiêu chuẩn về điện thế) thì không có giá trị chẩn đoán và không giúp ích trong điều trị thiếu máu cấp nhưng sẽ liên quan đến nguy cơ cao hơn trong tương lai liên quan đến các vấn đề về tim.
XÉT NGHIỆM:
– Công thức máu toàn phần, các xét nghiệm chuyển hóa cơ bản, glucose lúc đói và lipid máu nên được thực hiện ở tất cả bệnh nhân với nghi ngờ CAD. Những tình trạng khác có thể tìm thấy là yếu tố đóng góp cho thiếu máu cơ tim (như thiếu máu) hoặc giống với thiếu máu cơ tim (như các thay đổi trên điện tâm đồ liên quan đến tăng kali máu) hoặc có thể thay đổi điều trị (như giảm tiểu cầu nặng).
– Các maker sinh học của tim thì cần thiết trong chẩn đoán UA/NSTEMI và nên được thực hiện ở tất cả bệnh nhân biểu hiện đau ngực giống với ACS.
– Troponin là một maker sinh học được khuyến cáo để đánh giá hoại tử cơ tim.
+ Troponin T và I là các maker có độ nhạy và độ đặc hiệu cao đối với hoại tử cơ tim. Mức troponin huyết thanh thường không phát hiện ở những cá thể bình thường và bất cứ sự tăng được coi là bất thường.
+ Ở những bệnh nhân có mức troponin bên dưới giới hạn có thể phát hiện được của xét nghiệm trong vòng 6h khởi phát triệu chứng đau, một mẫu xét nghiệm lần 2 nên được thực hiện 8-12 giờ sau khi khởi phát triệu chứng.
+ Kích thước vùng nhồi máu và tiên lượng tỉ lệ thuận với độ tăng của troponin.
– Creatine kinase (CK)-MB thì không còn là một maker sinh học được khuyến cáo cho chẩn đoán ban đầu của NSTEMI. Chúng thiếu đi độ đặc hiệu bởi vì nó có thể xuất hiện ở cả cơ vân và cơ tim.
+ CK-MB có thể có ích để phát hiện thiếu máu sau nhồi máu bởi vì một sự giảm và tăng kế tiếp mức enzym cho thấy một tái nhồi máu nếu kèm theo các triệu chứng tái lại của thiếu máu hoặc thay đổi trên điện tâm đồ.
– Peptide lợi niệu não (BNP) có thể là một maker sinh học hữu ích của nhồi máu ở bệnh nhân ACS và sự tăng lên của chúng liên quan đến một tiên lượng xấu hơn. Tăng mạnh BNP ở trường hợp có ACS ở bệnh nhân không có suy tim trước đó tăng nghi ngờ về một nhồi máu rộng và cần chụp mạch khẩn cấp.
